Próstata
A próstata é uma glândula exócrina do sistema reprodutor masculino encontrada apenas em alguns mamíferos. Ela difere entre as espécies anatomicamente, quimicamente e fisiologicamente. Anatomicamente, a próstata encontra-se abaixo da bexiga, com a uretra passando por ela. É descrito na anatomia geral como consistindo de lóbulos e na microanatomia por zona. É circundado por uma cápsula fibromuscular e contém tecido glandular, bem como tecido conjuntivo.
| Próstata | |
|---|---|
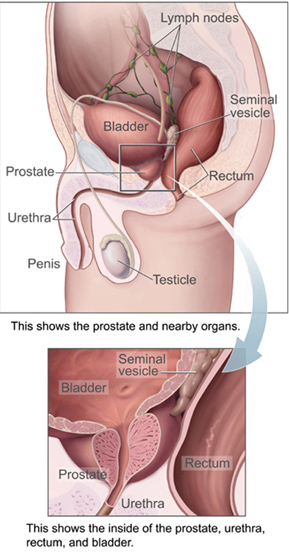 Anatomia masculina | |
 Próstata com vesículas seminais e ductos seminais, vistas de frente e por baixo. | |
| Detalhes | |
| Vascularização | artéria pudenda interna, artéria vesical inferior e artéria retal média |
| Drenagem venosa | veia ilíaca interna |
| Inervação | plexo hipogástrico inferior |
| Drenagem linfática | linfonodos ilíacos externos, linfonodos ilíacos internos |
| Precursor | Evaginações endodérmicas da uretra |
| Identificadores | |
| Latim | prostata |
| Gray | pág.1251 |
| MeSH | Prostate |
As glândulas da próstata produzem e contêm fluido que faz parte do sêmen, a substância que é emitida durante a ejaculação como parte da resposta sexual masculina. Este fluido prostático é ligeiramente alcalino, leitoso ou de aparência branca. A alcalinidade do sêmen ajuda a neutralizar a acidez do trato vaginal, prolongando a vida útil do esperma. O fluido prostático é expelido na primeira parte da ejaculação, junto com a maior parte do esperma, por causa da ação do tecido músculo liso dentro da próstata. Em comparação com os poucos espermatozóides expelidos juntamente com o fluido vesicular seminal principalmente, aqueles no fluido prostático têm melhor motilidade, sobrevida mais longa e melhor proteção do material genético.
Transtornos da próstata incluem alargamento, inflamação, infecção, e câncer. A palavra próstata vem do grego antigo προστάτης, prostátēs, significando "aquele que está diante de", "protetor", "guardião", com o termo originalmente usado para descrever as vesículas seminais.
Estrutura
editarA próstata é uma glândula exócrina do sistema reprodutor masculino. Em adultos, é do tamanho de uma noz,[1] e tem um peso médio de cerca de 11 gramas, normalmente variando entre 7 e 16 gramas.[2] A próstata está localizada na pelve. Ele fica abaixo da bexiga urinária e envolve a uretra. A parte da uretra que passa por ela é chamada de uretra prostática, que se une aos dois ductos ejaculatórios.[1] A próstata é coberta por uma superfície chamada cápsula prostática ou fáscia prostática.[3]
A estrutura interna da próstata foi descrita usando lóbulos e zonas.[4][1] Por causa da variação nas descrições e definições dos lóbulos, a classificação da zona é usada com maior predominância.[1] A próstata foi descrita como consistindo de três ou quatro zonas.[1][3] As zonas normalmente podem ser vistas em histologia, ou em imagiologia médica, como ultrassom ou IRM.[1][4] As zonas são:
| Nome | Fração da glândula adulta[1] | Descrição |
| Zona periférica (ZP) | 70% | Parte posterior da glândula que circunda a uretra distal e fica abaixo da cápsula. Cerca de 70–80% dos cânceres de próstata originam-se desta zona da glândula.[5][6] |
| Zona central (ZC) | 20% | Esta zona circunda os ductos ejaculatórios.[1] A zona central é responsável por cerca de 2,5% dos cânceres de próstata; esses cânceres tendem a ser mais agressivos e mais propensos a invadir as vesículas seminais.[7] |
| Zona de transição (ZT) | 5% | A zona de transição circunda a uretra proximal.[1] ~10–20% dos cânceres de próstata se originam nesta zona. É a região da próstata que cresce ao longo da vida e causa a doença de hiperplasia benigna da próstata.[5][6] |
| Zona fibromuscular anterior (ou estroma) | N/A | Esta área, nem sempre considerada uma zona,[3] é geralmente desprovido de componentes glandulares e composto apenas, como o nome sugere, de músculo e tecido fibroso.[1] |
A classificação de "lóbulo" descreve lóbulos que, embora originalmente definidos no feto, também são visíveis na anatomia macroscópica, incluindo dissecção e quando visualizados endoscopicamente.[4][3] Os cinco lóbulos são o anterior ou istmo, o posterior, os laterais direito e esquerdo e o médio ou mediano.[8]
-
Lóbulos da próstata
-
Zonas da próstata
Vasos sanguíneos e linfáticos
editarA próstata recebe sangue através das artérias vesical inferior, pudenda interna e retal média. Esses vasos entram na próstata em sua superfície posterior externa, onde se encontram com a bexiga, e seguem em direção ao ápice da próstata. Tanto a vesícula inferior quanto a artéria retal média frequentemente surgem juntas, diretamente das artérias ilíacas internas. Ao entrar na bexiga, a artéria vesical inferior se divide em um ramo uretral, irrigando a próstata uretral; e um ramo capsular, que percorre a cápsula e tem ramos menores que perfuram a próstata.[3]
As veias da próstata formam uma rede: o plexo venoso prostático, principalmente em torno de sua superfície frontal e externa. Esta rede também recebe sangue da veia dorsal profunda do pênis e é conectada por meio de ramos ao plexo vesical e às veias pudendas internas. As veias drenam para as vesicais e depois para as ilíacas internas.[3]
A drenagem linfática da próstata depende do posicionamento da área. Vasos ao redor do Ducto deferente, alguns dos vasos da vesícula seminal, e um vaso da superfície posterior da próstata drena para os linfonodos ilíacos externos. Alguns dos vasos da vesícula seminal, vasos prostáticos e vasos da próstata anterior drenam para os linfonodos ilíacos internos. Os vasos da próstata também drenam para o obturador e sacral.[3]
-
Imagem mostrando as artérias vesical inferior, pudenda inferior e retal média originando-se das artérias ilíacas internas.
-
Imagem mostrando os linfonodos ilíacos externos e suas posições ao redor da artéria ilíaca externa e veias
Microanatomia
editarA próstata consiste em tecido glandular e conjuntivo. Células altas em forma de coluna formam o revestimento (o epitélio) das glândulas.[1] Estas formam uma camada ou podem ser pseudoestratificadas.[3] O epitélio é altamente variável e áreas de células cuboidais baixas ou planas também podem estar presentes, com epitélio transicional nas regiões externas dos ductos mais longos.[9] As glândulas são formadas como muitos folículos, que drenam para os canais e, subsequentemente, para 12–20 ductos principais. Estes, por sua vez, drenam para a uretra à medida que passa pela próstata.[3] Há também uma pequena quantidade de células planas, que ficam próximas às membranas basais das glândulas e agem como células-tronco.[1]
O tecido conjuntivo da próstata é composto de tecido fibroso e músculo liso. O tecido fibroso separa a glândula em lóbulos.[1] Ele também fica entre as glândulas e é composto por feixes de músculos lisos orientados aleatoriamente que são contínuos com a bexiga.[10] Com o tempo, secreções espessadas chamadas corpora amylacea se acumulam na glândula.[1]
-
Glândulas microscópicas da próstata
Expressão de genes e proteínas
editarCerca de 20.000 genes codificadores de proteínas são expressos em células humanas e quase 75% desses genes são expressos na próstata normal.[11][12] Cerca de 150 desses genes são mais especificamente expressos na próstata, sendo cerca de 20 genes altamente específicos da próstata.[13] As proteínas específicas correspondentes são expressas nas células glandulares e secretoras da glândula prostática e têm funções que são importantes para as características do sêmen.[14]
Desenvolvimento
editarNo embrião em desenvolvimento, na extremidade posterior encontra-se uma bolsa interna chamada cloaca. Esta, da quarta à sétima semana, divide-se em um seio urogenital e o início do canal anal, com uma parede se formando entre essas duas bolsas, chamada de septo urorretal.[15] O seio urogenital se divide em três partes, com a parte do meio formando a uretra; a parte superior é maior e se torna a bexiga urinária, e a parte inferior muda dependendo do sexo biológico do embrião.[15]
A parte prostática da uretra desenvolve-se a partir da parte do meio, pélvica, do seio urogenital, que é de origem endodérmica.[16] Por volta do final do terceiro mês de vida embrionária, as protuberâncias surgem da parte prostática da uretra e crescem para o mesênquima circundante. As células que revestem essa parte da uretra se diferenciam no epitélio glandular da próstata.[16] O mesênquima associado se diferencia em tecido conjuntivo denso e músculo liso da próstata.[17]
A condensação de mesênquima, uretra e ducto de Wolff dá origem à próstata adulta, um órgão composto formado por vários componentes glandulares e não glandulares fortemente fundidos. Para funcionar adequadamente, a próstata precisa dos hormônios (andrógenos) masculinos, que são responsáveis pelas características do sexo masculino. O principal hormônio masculino é a testosterona, que é produzida principalmente pelos testículos. É a di-hidrotestosterona (DHT), um metabólito da testosterona, que regula predominantemente a próstata. A próstata aumenta com o tempo, até a quarta década de vida.[3]
Função
editarA próstata secreta fluido que se torna parte do sêmen. Sêmen é o fluido emitido (ejaculado) pelos machos durante a resposta sexual. Quando o esperma é emitido, ele é transmitido do ducto deferente para a uretra masculina através dos ductos ejaculatórios, que ficam dentro da próstata. A ejaculação é a expulsão do sêmen da uretra. O sêmen é movido para a uretra após as contrações do músculo liso dos vasos deferentes e vesículas seminais, após a estimulação, principalmente da glande do pênis. A estimulação envia sinais nervosos através dos nervos pudendos internos para a parte superior da vértebra lombar; os sinais nervosos que causam a contração agem através dos nervos hipogástricos. Depois de ir para a uretra, o fluido seminal é ejaculado pela contração do músculo bulbocavernoso.[18] As secreções da próstata incluem enzimas proteolíticas, fosfatase ácida prostática, fibrinolisina, zinco, e antígeno prostático específico.[3] Junto com as secreções das vesículas seminais, formam a parte mais fluida do sêmen.[3] É possível que alguns homens alcancem orgasmo somente através da estimulação da próstata, como massagem da próstata ou relação anal.[19][20]
Significância clínica
editarInflamação
editarProstatite é a inflamação da próstata. Pode ser causada por infecção por bactérias ou outras causas não infecciosas. A inflamação da próstata pode causar dor ao urinar ou ao ejacular, dor na virilha, dificuldade em urinar ou sintomas constitucionais, como febre ou canseira. Quando inflamada, a próstata aumenta de tamanho e fica sensível ao toque durante o exame retal. Uma bactéria culpada pode crescer em uma cultura de urina.[21]
Prostatite aguda e prostatite bacteriana crônica são tratadas com antibióticos. Prostatite não bacteriana crônica ou síndrome da dor pélvica crônica masculina é tratada por medicamentos como bloqueadores alfa-adrenérgicos, anti-inflamatórios não esteroides e amitriptilina,[21] anti-histamínicos, e outros ansiolíticos.[22] Outros tratamentos que não são medicamentos podem incluir fisioterapia,[23] psicoterapia, neuromodelação, e cirurgia. Uma combinação de pontos de gatilho e terapia psicológica também se mostrou eficaz para prostatite de categoria III.[22]
Aumento da próstata
editarUma próstata aumentada é chamada de prostatomegalia, com a hiperplasia prostática benigna (HPB) sendo a causa mais comum. HPB refere-se a um aumento da próstata devido a um aumento no número de células que constituem a próstata (hiperplasia) de uma causa que não é uma doença maligna. É muito comum em homens mais velhos. Frequentemente é diagnosticada quando a próstata aumenta a ponto de tornar a urinação difícil. Os sintomas incluem necessidade de urinar com frequência (polaquiúria) ou demorar um pouco para começar (hesitação urinária). Se a próstata ficar muito grande, ela pode contrair a uretra e impedir o fluxo de urina, tornando a urinação dolorosa e difícil ou, em casos extremos, completamente impossível, causando retenção urinária. Com o tempo, a retenção crônica pode fazer com que a bexiga cresça e cause um refluxo da urina para os rins (hidronefrose).[21]
HPB pode ser tratada com medicação, um procedimento minimamente invasivo ou, em casos extremos, uma cirurgia para remover a próstata. Em geral, o tratamento geralmente começa com uma medicação receptora adrenérgica alfa 1 como a tansulosina, que reduz o tônus do músculo liso encontrado na uretra que passa pela próstata, facilitando a passagem da urina. Para pessoas com sintomas persistentes, procedimentos podem ser considerados. A cirurgia mais frequentemente usada nesses casos é a ressecção transuretral da próstata,[21] no qual um instrumento é inserido através da uretra para remover o tecido da próstata que pressiona a parte superior da uretra e restringe o fluxo de urina. Os procedimentos minimamente invasivos incluem ablação transuretral da próstata com agulha e termoterapia transuretral por microondas.[24] Esses procedimentos ambulatoriais podem ser seguidos pela inserção de um stent temporário, para permitir a urinação voluntária normal, sem exacerbar os sintomas irritativos.[25]
Glândula de Skene
editarA glândula de Skene, também conhecida como próstata feminina, é encontrada em mulheres e coelhos. Historicamente, pensava-se que era um órgão vestigial, mas foi descoberto que ele produz os mesmos marcadores de proteína, antígeno prostático específico e proteína de ligação a poli(A), como a próstata masculina.[26] Ele funciona como um homólogo histológico para a próstata masculina.[27][28] Também foi descrito em roedores, morcegos, e cachorros.[29] O campo de estudo relacionado à glândula de Skene foi descrito como controverso.[29]
- ↑ a b c d e f g h i j k l m n Young, Barbara; O'Dowd, Geraldine; Woodford, Phillip (2013). Wheater's functional histology: a text and colour atlas. 6th ed. Philadelphia: Elsevier. pp. 347–8. ISBN 9780702047473
- ↑ Leissner KH, Tisell LE (1979). «The weight of the human prostate». Scand. J. Urol. Nephrol. 13 (2): 137–42. PMID 90380. doi:10.3109/00365597909181168
- ↑ a b c d e f g h i j k l Standring, Susan, ed. (2016). Gray's anatomy : the anatomical basis of clinical practice 41st ed. Philadelphia: [s.n.] pp. 1266–1270. ISBN 9780702052309. OCLC 920806541
- ↑ a b c Goddard, Jonathan Charles (janeiro de 2019). «The history of the prostate, part one: say what you see». Trends in Urology & Men's Health (em inglês). 10 (1): 28–30. doi:10.1002/tre.676
- ↑ a b "Basic Principles: Prostate Anatomy" Arquivado em 2010-10-15 no Wayback Machine. Urology Match. www.urologymatch.com. Web. 14 de junho de 2010.
- ↑ a b "Prostate Cancer Information from the Foundation of the Prostate Gland." Prostate Cancer Treatment Guide. Web. 14 de junho de 2010.
- ↑ Cohen RJ, Shannon BA, Phillips M, Moorin RE, Wheeler TM, Garrett KL (2008). «Central zone carcinoma of the prostate gland: a distinct tumor type with poor prognostic features». The Journal of Urology. 179 (5): 1762–7; discussion 1767. PMID 18343454. doi:10.1016/j.juro.2008.01.017
- ↑ Thomas, Liji (escritor); Logan, Jennifer (revisora) (20 de março de 2019). «Prostate Gland Anatomy». News-Medical.net (em inglês). Consultado em 25 de agosto de 2020
- ↑ «Prostate Gland Development». ana.ed.ac.uk. Consultado em 3 de agosto de 2011. Cópia arquivada em 30 de abril de 2003
- ↑ «Prostate». webpath.med.utah.edu. Consultado em 17 de novembro de 2019
- ↑ «The human proteome in prostate – The Human Protein Atlas». www.proteinatlas.org. Consultado em 26 de setembro de 2017
- ↑ Uhlén, Mathias; Fagerberg, Linn; Hallström, Björn M.; Lindskog, Cecilia; Oksvold, Per; Mardinoglu, Adil; Sivertsson, Åsa; Kampf, Caroline; Sjöstedt, Evelina (23 de janeiro de 2015). «Tissue-based map of the human proteome». Science. 347 (6220). 1260419 páginas. ISSN 0036-8075. PMID 25613900. doi:10.1126/science.1260419
- ↑ O'Hurley, Gillian; Busch, Christer; Fagerberg, Linn; Hallström, Björn M.; Stadler, Charlotte; Tolf, Anna; Lundberg, Emma; Schwenk, Jochen M.; Jirström, Karin (3 de agosto de 2015). «Analysis of the Human Prostate-Specific Proteome Defined by Transcriptomics and Antibody-Based Profiling Identifies TMEM79 and ACOXL as Two Putative, Diagnostic Markers in Prostate Cancer». PLOS ONE. 10 (8): e0133449. Bibcode:2015PLoSO..1033449O. ISSN 1932-6203. PMC 4523174
. PMID 26237329. doi:10.1371/journal.pone.0133449
- ↑ Kong, HY; Byun, J (janeiro de 2013). «Emerging roles of human prostatic Acid phosphatase.». Biomolecules & therapeutics. 21 (1): 10-20. PMID 24009853. doi:10.4062/biomolther.2012.095
- ↑ a b Sadley, TW (2019). Langman's medical embryology 14th ed. Philadelphia: Wolters Kluwer. pp. 263–66. ISBN 9781496383907
- ↑ a b Sadley, TW (2019). Langman's medical embryology 14th ed. Philadelphia: Wolters Kluwer. pp. 265–6. ISBN 9781496383907
- ↑ Moore, Keith L.; Persaud, T. V. N.; Torchia, Mark G. (2008). Before We are Born: Essentials of Embryology and Birth Defects 7th ed. [S.l.: s.n.] ISBN 978-1-4160-3705-7
- ↑ Barrett, Kim E. (2019). Ganong's review of medical physiology. Barman, Susan M.,, Brooks, Heddwen L.,, Yuan, Jason X.-J. 26th ed. New York: [s.n.] pp. 411,415. ISBN 9781260122404. OCLC 1076268769
- ↑ Rosenthal, Martha (2012). Human Sexuality: From Cells to Society. [S.l.]: Cengage Learning. pp. 133–135. ISBN 978-0618755714. Consultado em 17 de setembro de 2012
- ↑ Komisaruk, Barry R.; Whipple, Beverly; Nasserzadeh, Sara & Beyer-Flores, Carlos (2009). The Orgasm Answer Guide. [S.l.]: JHU Press. pp. 108–109. ISBN 978-0-8018-9396-4. Consultado em 6 de novembro de 2011
- ↑ a b c d Davidson's 2018, pp. 437–9.
- ↑ a b Anderson RU, Wise D, Sawyer T, Chan CA (2006). «Sexual dysfunction in men with chronic prostatitis/chronic pelvic pain syndrome: improvement after trigger point release and paradoxical relaxation training». J. Urol. 176 (4 Pt 1): 1534–8; discussion 1538–9. CiteSeerX 10.1.1.383.7495
. PMID 16952676. doi:10.1016/j.juro.2006.06.010
- ↑ «Physical Therapy Treatment for Prostatitis/chronic pelvic pain syndrome». 2014. Consultado em 22 de outubro de 2014
- ↑ Christensen, TL; Andriole, GL (fevereiro de 2009). «Benign Prostatic Hyperplasia: Current Treatment Strategies». Consultant. 49 (2)
- ↑ Dineen MK, Shore ND, Lumerman JH, Saslawsky MJ, Corica AP (2008). «Use of a Temporary Prostatic Stent After Transurethral Microwave Thermotherapy Reduced Voiding Symptoms and Bother Without Exacerbating Irritative Symptoms». J. Urol. 71 (5): 873–877. PMID 18374395. doi:10.1016/j.urology.2007.12.015
- ↑ Zaviačič, Milan (1999). The Human Female Prostate: From Vestigial Skene's Paraurethral Glands and Ducts to Woman's Functional Prostate. [S.l.: s.n.] ISBN 9788088908500
- ↑ Santos, F C A; Taboga, S R (2006). «Female prostate: a review about the biological repercussions of this gland in humans and rodents» (PDF). Animal Reproduction. 3 (1): 3–18
- ↑ Knobil and Neill's Physiology of Reproduction. [S.l.: s.n.] 12 de dezembro de 2005. p. 1165. ISBN 9780080535272
- ↑ a b Biancardi, Manoel F.; dos Santos, Fernanda C. A.; de Carvalho, Hernandes F.; Sanches, Bruno D. A.; Taboga, Sebastião R. (novembro de 2017). «Female prostate: historical, developmental, and morphological perspectives: Female prostate revisited». Cell Biology International. 41 (11): 1174–1183. doi:10.1002/cbin.10759
- Bibliografia
- Partes do texto deste artigo originam-se da publicação NIH nº 02-4806, um recurso de domínio público. «What I need to know about Prostate Problems». 1 de junho de 2002. Consultado em 24 de janeiro de 2011. Cópia arquivada em 1 de junho de 2002
- Ralston, Stuart H.; Penman, Ian D.; Strachan, Mark W.; Hobson, Richard P. (eds.) (2018). Davidson's principles and practice of medicine 23rd ed. [S.l.]: Elsevier. ISBN 978-0-7020-7028-0