AIDS
| AIDS | |
|---|---|
| Specialità | infettivologia |
| Eziologia | HIV |
| Classificazione e risorse esterne (EN) | |
| ICD-9-CM | 042, 043 e 044 |
| ICD-10 | B2424. |
| OMIM | 609423 |
| MeSH | D000163 |
| MedlinePlus | 000594 |
| eMedicine | 211316 |
| Sinonimi | |
| Sindrome da immunodeficienza acquisita | |
La sindrome da immunodeficienza acquisita (da cui l'acronimo SIDA utilizzato nei Paesi di lingua francese e altri, di rado in italiano[1]; in inglese Acquired Immune Deficiency Syndrome, da cui l'acronimo AIDS, normalmente utilizzato anche in italiano) è una malattia del sistema immunitario umano causata dal virus dell'immunodeficienza umana (HIV).[2][3][4]
La malattia interferisce con il sistema immunitario limitandone l'efficacia, rendendo le persone colpite più suscettibili alle infezioni, in particolare a quelle opportunistiche, e allo sviluppo di tumori. Questa vulnerabilità aumenta con il progredire della malattia. L'HIV si trasmette con trasmissione orizzontale, ad esempio tramite i rapporti sessuali, trasfusioni di sangue contaminato e aghi ipodermici, o con trasmissione verticale, tra madre e bambino durante la gravidanza, il parto e l'allattamento al seno.[5][6]
Il virus e la malattia sono spesso indicati insieme come HIV/AIDS. La malattia è un importante problema sanitario in molte parti del mondo e la sua diffusione è considerata una pandemia[7]. Nel 2009, l'Organizzazione mondiale della sanità (OMS) stima che vi siano 33,4 milioni di persone nel mondo che vivono con l'HIV/AIDS, con 2,7 milioni di nuove infezioni HIV all'anno e 2,0 milioni di decessi annuali a causa dell'AIDS[8]. Secondo il rapporto UNAIDS 2009, in tutto il mondo vi sono state circa 60 milioni di persone contagiate sin dall'inizio della pandemia, con circa 25 milioni di morti e, nel solo Sudafrica, 14 milioni di bambini orfani.[9]
La ricerca genetica indica che l'HIV abbia avuto origine in Africa centro-occidentale nel corso del ventesimo secolo[10][11]. L'AIDS è stato individuato dal Centers for Disease Control and Prevention (CDC) nel 1981 e la sua causa, l'HIV, è stata identificata nel 1983[12]. Dopo una lunga controversia la comunità scientifica ha ritenuto che Robert Gallo e Luc Montagnier, con i rispettivi gruppi di ricerca, abbiano entrambi contribuito al raggiungimento di tale risultato.
Anche se i trattamenti per l'HIV/AIDS possono rallentare o arrestare il decorso della malattia (principalmente il metodo HAART), non vi è cura conosciuta o vaccino contro l'HIV (sebbene una prima cura sperimentale consista nel trapianto di midollo osseo con il gene CCR5 Δ32 presente in duplice coppia, producendo ad oggi tre guariti completi dalla malattia certificati[13][14][15][16]). Il trattamento antiretrovirale riduce sia i morti sia le nuove infezioni, ma questi farmaci sono costosi e non sono disponibili in tutti i paesi[17]. A causa della difficoltà nel trattamento delle infezioni da HIV, la prevenzione è un obiettivo chiave per il controllo dell'AIDS (ad esempio mediante l'uso di preservativi o il PEP-HIV).
Denominazione
[modifica | modifica wikitesto]In generale la stampa coniò il termine GRID che stava per Gay-related immune deficiency.[18] Il CDC, in cerca di un nome, osservò che le comunità infette apparentemente fossero limitate a quelle degli haitiani, degli omosessuali, degli emofiliaci e degli eroinomani, coniò il termine di "malattia 4H".[19][20] Tuttavia, dopo aver stabilito che l'AIDS non era limitato a quelle sole comunità, il termine AIDS venne introdotto nel luglio 1982[21] e utilizzato come corretta definizione della malattia dal settembre di quell'anno.[22]
In Italia la stampa utilizzò diversi termini all'inizio (tra cui "morbo del 2000" e "morbo dei drogati") e l'evoluzione dei termini seguì quella delle categorie di persone contagiate. Nei paesi neolatini si è diffusa l'acronomio nazionalizzato SIDA, mentre in Italia si continua ad usare quello inglese AIDS.
Definizione
[modifica | modifica wikitesto]«SI verifica la condizione di AIDS se: linfociti CD4+ < 200/µL e/o presenza di sintomi caratteristici dell'AIDS stessa»
Stadio 4 (OMS) / Stadio 3 (CDC)
Storia
[modifica | modifica wikitesto]L'HIV deriva dal relativo virus di immunodeficienza delle scimmie (SIV), che infetta alcuni primati in Africa. Vi sono prove che esseri umani che partecipano ad attività di caccia e di vendita di pelli di scimmia, abbiano contratto occasionalmente il SIV.[23] Tuttavia, solo alcune di queste infezioni sono state in grado di causare epidemie umane e tutte si sono verificate tra la fine del XIX e l'inizio del XX secolo. Per spiegare la nascita di epidemie di HIV negli umani solo da quel momento, vi sono diverse teorie: cambiamenti sociali dopo il colonialismo[24], la trasmissione tramite vaccinazioni contro il vaiolo con aghi non sterili[25][26] e la prostituzione con la concomitante alta frequenza di malattie ulcerative dei genitali (come la sifilide) nelle nascenti città coloniali.[27][28]

L'AIDS è stato riconosciuto per la prima volta il 5 giugno 1981, quando i CDC di Atlanta registrarono casi sospetti di polmonite da Pneumocystis jirovecii[29] in cinque uomini omosessuali a Los Angeles.[30] In principio, il CDC non aveva dato un nome ufficiale alla malattia e spesso faceva riferimento ad essa per mezzo delle malattie che sono state associate ad essa, ad esempio, linfoadenopatia.[31][32]
La identificazione positiva del virus HIV-1 viene dal Congo nel 1959 e gli studi genetici indicano che il virus è passato nella popolazione umana dagli scimpanzé circa cinquant'anni prima.[11] Uno studio del 2007 afferma che un ceppo di HIV-1, probabilmente spostato dall'Africa ad Haiti, è entrato negli Stati Uniti intorno al 1969.[33] Lo stesso gruppo di ricerca ha rilanciato tale conclusione nel 2016 con uno studio genetico.[34][35]
Il 2 ottobre 1985 morì l'attore statunitense Rock Hudson, il primo personaggio famoso a confessare pubblicamente di essere malato di AIDS, che gli era stata diagnosticata l'anno precedente.[36] Il virus ha provocato la sua più celebre vittima il 24 novembre 1991, quando la rockstar Freddie Mercury, cantante e frontman dei Queen, morì per una malattia correlata all'AIDS dopo aver annunciato la malattia soltanto il giorno precedente.[37] Nel 1996 si ebbe una svolta quando fu messa in commercio la prima terapia che arrestava gli effetti mortali del virus: la mortalità, nel corso degli anni successivi e degli sviluppi farmacologici, decrebbe drasticamente, ma in contemporanea il virus raggiunse alcuni paesi più poveri del terzo mondo, dove milioni di persone sono decedute nell'impossibilità di accedere alle costose cure.[38]
Epidemiologia
[modifica | modifica wikitesto]

La pandemia di AIDS può anche essere vista come diverse epidemie di sottotipi distinti. I fattori principali della sua diffusione sono la trasmissione sessuale e la trasmissione verticale da madre a figlio alla nascita e attraverso il latte materno.[7] Nonostante il recente miglioramento all'accesso al trattamento antiretrovirale, in molte regioni del mondo, la pandemia di AIDS ha coinvolto circa 2,1 milioni (range tra gli 1 900 000 e i 2 400 000) di persone nel 2007, di cui circa 330 000 erano bambini sotto i 15 anni.[39] A livello globale, si stima che 33,2 milioni di persone vivevano con l'HIV nel 2007, di cui 2,5 milioni di bambini. Si stima che circa 2,5 milioni (range tra gli 1 800 000 e i 4 100 000) di persone siano state contagiate nel 2007, tra cui 420 000 bambini.[39]
L'Africa subsahariana rimane di gran lunga la regione più colpita. Nel 2007 si stimava che lì ci fossero il 68% di tutte le persone che vivono con l'AIDS e il 76% di tutte le morti per AIDS, con 1,7 milioni di nuove infezioni. A differenza di altre regioni, la maggior parte delle persone che vivevano con l'HIV nell'Africa sub-sahariana nel 2007 erano donne (61%). La prevalenza sugli adulti nel 2007 era stata stimata al 5,0% e l'AIDS continua ad essere la principale causa di mortalità in questa regione.[39]
Il Sudafrica ha la più grande popolazione di pazienti affetti da HIV nel mondo, seguito da Nigeria e India.[40] Il Sud e Sud-Est asiatico sono le seconde regioni più colpite.[39] L'India ha circa 2,5 milioni di infetti e la prevalenza negli adulti è stimata nello 0,36%.[39] L'aspettativa di vita è diminuita drammaticamente nei paesi più colpiti; per esempio, nel 2006 è stato stimato che era scesa da 65 a 35 anni in Botswana.[7]
Negli Stati Uniti, le giovani donne afro-americane sono a rischio particolarmente elevato per l'infezione da HIV.[41] Gli afro-americani rappresentano il 10% della popolazione, ma possiedono circa la metà dei casi di HIV/AIDS a livello nazionale.[42] Questo è dovuto in parte alla mancanza di informazioni sull'AIDS, in parte ad un accesso limitato alle risorse sanitarie e ad una maggiore probabilità di rapporti sessuali con partner a rischio.[43]
Ci sono anche differenze geografiche nella prevalenza dell'AIDS negli Stati Uniti: è infatti più comune nelle grandi aree metropolitane della costa orientale e nella California e nelle aree urbane del profondo sud.[43] Circa 1,1 milioni di persone vivono con l'HIV/AIDS negli Stati Uniti e più di 56 000 nuove infezioni si verificano ogni anno.[44]
Nei paesi dell'Europa dell'Est e dell'Asia centrale si stima che vi siano, nel 2010, 1,5 milioni di persone sieropositive e che nello stesso anno 160 000 siano stati i nuovi casi di infezione e 90 000 i decessi a causa dell'AIDS. Dal 2001, la prevalenza dell'HIV in questi paesi è aumentata del 250%, rendendo la regione quella con l'epidemia a più rapida espansione al mondo.[45]
Il rischio di contrarre l'HIV per esposizione professionale negli operatori sanitari è relativamente basso ed è stimato tra lo 0,09 e lo 0,3%.[46] Questo rischio è di molto aumentato nei paesi in via di sviluppo, sia a causa della scarsa attenzione al problema e sia per la mancanza di adeguate profilassi post-esposizione.[47] Uno studio condotto in Zambia ha evidenziato come la categoria degli infermieri sia a più alto rischio di infortunio. Il tasso medio annuo di contaminazioni accidentali con liquidi biologici era di 1,3 infortuni medi per lavoratore. Correlando questi dati all'alta prevalenza di affetti da HIV tra la popolazione di quel luogo, si può intuire il rischio di trasmissione del virus.[48]
Eziologia
[modifica | modifica wikitesto]
HIV è un retrovirus del genere lentivirus, caratterizzato cioè dal dare origine a infezioni croniche, che sono scarsamente sensibili alla risposta immunitaria ed evolvono lentamente ma progressivamente e che, se non trattate, possono avere un esito fatale.[49] In base alle conoscenze attuali, HIV è suddiviso in due ceppi: HIV-1 e HIV-2. Il primo dei due è prevalentemente localizzato in Europa, America e Africa centrale. HIV-2, invece, si trova per lo più in Africa occidentale.[49]
Le cellule bersaglio di HIV sono quelle ricche di recettori CD4, in particolare alcuni linfociti chiamati CD4+, che hanno un ruolo particolarmente cruciale nel sistema immunitario: sono infatti dei veri e propri "direttori d'orchestra" che attivano di volta in volta settori diversi delle difese a seconda del tipo di ospite indesiderato con cui vengono a contatto (batteri, virus, protozoi, funghi, vermi, cellule tumorali, ecc.).[49]
Trasmissione
[modifica | modifica wikitesto]Dagli inizi dell'epidemia, sono state individuate principalmente tre vie di trasmissioni dell'HIV, tutte riguardanti la penetrazione diretta di sangue o altre secrezioni infette nel circolo ematico di un soggetto sano.[49]
HIV è un virus a bassa contagiosità, che per trasmettersi ha bisogno di un'elevata concentrazione di particelle virali vitali. Tale condizione si realizza pressoché esclusivamente nel sangue e nelle secrezioni genitali, in particolare lo sperma; in misura minore, ma comunque sufficiente, nelle secrezioni vaginali.[49] Altre secrezioni contengono HIV a bassa concentrazione, ma l'esperienza e numerosi studi sperimentali escludono la trasmissibilità tramite tali veicoli, salvo situazioni del tutto eccezionali, come il miscuglio con abbondante sangue.[49]
Sangue e derivati
[modifica | modifica wikitesto]
L'immissione di sangue infetto nel circolo di un soggetto sano genera un'infezione pressoché certa. Questo tipo di contagio è stato molto frequente prima della messa a punto del test HIV, tramite trasfusioni di sangue infetto (ad esempio per pazienti emofiliaci), trapianti di organi di donatori infetti e accidentali casi di ferimento con strumenti quali rasoi, aghi (anche da tatuaggio) o bisturi appena venuti in contatto con materiale infetto, soprattutto in ambito professionale (incidenti di laboratorio).[49] L'esclusione sistematica dalle donazioni dei soggetti infetti e la sterilizzazione di tutti gli strumenti che entrano in contatto col sangue ha reso questo tipo di contagio prettamente episodico.[49]
Lo scambio di sangue fu inoltre responsabile dell'esplosione dell'epidemia tra tossicodipendenti da eroina, tramite lo scambio di siringhe usate.[50] Tale contagio, legato a pratiche molto diffuse di condivisione della droga e della siringa tra gruppi di giovani in momenti di aggregazione, rappresentò negli anni ottanta la principale forma di contagio in paesi mediterranei quali la Spagna, l'Italia, la Iugoslavia. Il crollo dell'uso dell'eroina nei paesi occidentali ha drasticamente ridotto l'incidenza di questa forma di contagio in tali zone, sebbene restino a rischio ampie fasce di consumatori concentrati soprattutto nell'Europa dell'est e nei paesi emergenti dell'Asia.
Rapporti sessuali penetrativi
[modifica | modifica wikitesto]
Oggi la maggior parte delle nuove infezioni del virus dell'HIV avviene attraverso rapporti sessuali penetrativi non protetti, sia etero che omosessuali.[49]
Le secrezioni genitali possono infatti avere carica virale elevata e la dinamica della penetrazione favorisce la microfessurazione delle mucose genitali, di per sé già congeste durante l'atto, attraverso le quali il virus può entrare nel circolo dell'individuo sano.[49] Lo sperma è mediamente più infettante delle secrezioni vaginali, perché oltre al virus libero può contenere linfociti infetti; inoltre esso può rimanere anche a lungo a contatto con le mucose vaginali o rettali. La donna diventa più infettante in presenza di sangue mestruale, infezioni o infiammazioni vaginali.[49]
I rapporti anali rappresentano un maggior rischio di contagio, per la maggiore facilità con cui creano microtraumi e per la natura della mucosa rettale, strutturalmente meno idonea a contrastare l'impianto dell'infezione.[49]
Lo stesso pene è dotato di mucose che possono presentare ulcere e piaghe dovute ad altri tipi di patologie, e che possono lacerarsi durante i rapporti sessuali entrando in contatto con sangue e secrezioni infette, rendendo rischioso quindi anche il ruolo attivo. L'ispessimento della pelle in seguito alla circoncisione abbassa notevolmente (ma non esclude) i rischi di tale tipo di contagio.[51]
Il preservativo, impedendo il contatto tra mucose genitali e secrezioni potenzialmente infette, è un presidio sanitario di provata efficacia: il suo uso corretto rende il sesso sicuro e impedisce il contagio da tutte le malattie sessualmente trasmissibili,[49] benché alcuni studiosi tra cui Edward Green[52] abbiano obiettato che, pur con l'uso di preservativi, la gran parte degli sforzi internazionali per contenere la pandemia, in particolare nei paesi emergenti, sarebbe fallita. Il preservativo come mezzo di prevenzione, a parere di costoro, sarebbe poco utile poiché spingerebbe gli individui ad assumere maggiori rischi nei rapporti sessuali generando un falso senso di protezione (atteggiamento definito di "compensazione del rischio" o "disinibizione").[53][54] È stato osservato che la riduzione del rischio derivante dall'uso del preservativo è decisamente prevalente, anche se paragonata all'eventuale disinibizione sessuale, scenario teoricamente possibile ma mai provato in modo empirico.[55]
Rapporti sessuali non penetrativi
[modifica | modifica wikitesto]Le pratiche di sesso non penetrativo non possono essere definite prive di rischi in assoluto, sebbene le segnalazioni di contagio sicuramente attribuibili ad esse abbiano un valore del tutto aneddotico e di eccezionale rarità.[49]
Non esistono dimostrazioni della contagiosità mediante fellatio: esiste sicuramente una plausibilità biologica del contagio, ma l'esperienza medica parla di un rischio ridotto. In ogni caso la pratica può essere rischiosa solo se sperma infetto entra a contatto con ferite, mucose lacerate (anche microlacerate) o ulcerate della bocca. Il rischio è oggettivamente nullo in assenza di contatto con lo sperma o per chi riceve la fellatio, anche se chi la pratica è un sieropositivo contagioso. L'uso del preservativo annulla qualsiasi possibilità di contagio.[56]
Stesse considerazioni valgono per il cunnilingus, anche se non esistono sufficienti casi accertati di contagio attraverso questa pratica sessuale.[56] La minore concentrazione di virus nelle secrezioni vaginali rendono le possibilità di contagio estremamente basse, mentre la presenza di sangue mestruale è invece rischiosa. Barriere di lattice (come la superficie di un profilattico aperto con un taglio longitudinale) o di pellicola plastica eliminano qualsiasi rischio.[56]
Rimming, fist fucking e golden shower possono essere teoricamente foriere di contagio HIV solo se tracce di sangue o di sperma infetto entrano in contatto con ferite, ulcerazioni o piaghe della pelle o delle mucose di una persona sana. Si tratta di una considerazione generale che vale per qualsiasi tipo di contatto, anche accidentale.[56] I tessuti permeabili e particolarmente irrorati da vasi sanguigni delle congiuntive della cornea pare invece che siano permeabili anche in assenza di ferite.[57] La pelle è una barriera efficace al virus e nemmeno graffi superficiali o pellicine alzate permettono al virus di entrare nella circolazione sanguigna.[58]
Contagio verticale madre-figlio
[modifica | modifica wikitesto]
La trasmissione del virus da madre a figlio può essere una derivazione del contagio sanguigno, in utero attraverso il cordone ombelicale, oppure durante il parto o l'allattamento. Sia il liquido amniotico sia il latte materno hanno infatti un'alta concentrazione di virus.[59] In assenza di trattamento, il tasso di trasmissione tra madre e figlio è del 25%.[60]
Tuttavia, laddove un trattamento sia effettuato in combinazione con l'effettuazione di un parto cesareo, e con alcune di settimane di terapia farmacologica per il neonato, il rischio è stato ridotto all'1%.[61]
Un sieropositivo che vuole diventare padre con una compagna sieronegativa rischia di infettare la compagna, ma se essa non viene contagiata non c'è pericolo per il nascituro: l'infezione si trasmette infatti solo da madre a figlio e non dal padre. Esistono dei procedimenti per escludere la contagiosità del seme (il cosiddetto "lavaggio dello sperma") e permettere una fecondazione in tutta sicurezza per la madre.[62][63][64]
Contatti non contagiosi
[modifica | modifica wikitesto]L'HIV è stato trovato nella saliva, lacrime e urina di individui infetti, ma vista la bassa concentrazione del virus in questi liquidi biologici, il rischio di trasmissione è considerato trascurabile. Lo stesso vale per tosse, sudore, muco e feci.[65]
Il virus non si trasmette tramite contatti come strette di mano, abbracci, baci, morsi, graffi[65] né tramite l'uso di rasoi o spazzolini da denti di persone sieropositive (se privi di tracce ematiche), anche se è comunque sempre consigliabile l'uso di strumenti di igiene personale individuali.[66] Nulla è la possibilità di contagio tramite vestiti, asciugamani, lenzuola, né tramite bicchieri, piatti o posate e in generale in tutti quei rapporti legati al vivere sotto uno stesso tetto.[65]
Le zanzare, da sempre sospettate di essere un possibile veicolo di infezione, in realtà sono sostanzialmente innocue, sia perché il virus non si può replicare all'interno delle ghiandole salivari dell'insetto (trasmissione biologica)[67] sia per via della bassissima probabilità di infezione. La zanzara femmina (il maschio non punge), dopo aver nutrito le uova nel proprio addome con il sangue aspirato, riposa per circa 24 ore, tempo sufficiente alla scomparsa del virus dall'insetto madre. Anche qualora la zanzara punga due individui in successione di cui il primo sieropositivo, anche se altamente infetto e anche se con ripetute punture, la possibilità di contagio (trasmissione meccanica) è nulla perché il canale attraverso cui viene iniettata la saliva e quello attraverso il quale viene prelevato il sangue sono due condotti differenti, non in comunicazione tra di loro. Un discorso analogo può essere fatto anche per altri artropodi ematofagi come pulci, zecche e cimici.[49] La credenza che le zanzare siano veicolo di contagio è diffusa nei paesi meno sviluppati.[68] Le zanzare sono in effetti responsabili della trasmissione di altre patologie a eziologia virale come per esempio dengue e febbre gialla.
Patogenesi
[modifica | modifica wikitesto]Una volta entrato nel circolo sanguigno dell'ospite non infetto, HIV ricerca alcune particolari cellule in cui può riprodursi. Per farlo utilizza una glicoproteina che sporge sulla superficie della sua membrana esterna, la gp120, la quale è un recettore per le cellule bersaglio, mentre un'altra proteina, la gp41, serve per fondere la membrana del bersaglio e permettere al virus di penetrare al suo interno.[49]
Una volta entrato nella cellula, HIV, tramite alcuni enzimi contenuti nella sua struttura, integra il proprio genoma (RNA) con quello della cellula ospite retrotrascrivendolo in DNA. Gli enzimi coinvolti in questa fase si chiamano trascrittasi inversa e integrasi. Si tratta di un processo molto importante per il virus, poiché "mascherandosi" all'interno del DNA diventa di fatto inattaccabile dalle difese immunitarie e dalle terapie farmacologiche: è questa la caratteristica principale del processo biologico dei retrovirus.[49]
A questo punto HIV può avviare subito la replicazione virale o può restare inattivo dentro la cellula, costituendo un serbatoio ineliminabile, che garantisce al virus la sopravvivenza nell'organismo ospitante a tempo indeterminato, per l'intera durata della vita del soggetto.[49] Quando il virus si attiva (per ragioni non completamente chiarite, ma legate comunque all'entrata in attività della cellula ospite e quindi sistema immunitario) obbliga la cellula ospitante a produrre al suo interno le proteine e l'acido nucleico virale (RNA) che, come un puzzle, si assemblano all'interno della stessa cellula fino a creare virioni completi. L'enzima che modella le macroproteine in una forma idonea a dare vita a nuovo virus è chiamato proteasi.[49]
I nuovi virioni vengono quindi espulsi dalla cellula per gemmazione e immessi nel sistema circolatorio. Nell'uscire essi formano le proprie membrane esterne (pericapside) col materiale della cellula che li ha prodotti e creano una sorta di lacerazioni nella membrana cellulare ospitante che provocano la morte della cellula. È quindi il processo replicativo, non l'ingresso o la permanenza del virus nella cellula, che è dannoso. Le terapie farmacologiche odierne mirano infatti a inibire la replicazione e l'aggancio di nuovi bersagli agendo sulle proteine e sugli enzimi del virus, non eliminando il virus.[49]
Ipotesi alternative sull'Aids
[modifica | modifica wikitesto]Una piccola minoranza di autori ha messo in discussione, con argomentazioni che sono però state ripetutamente dimostrate essere prive di fondamento scientifico, biologico o clinico, la connessione tra HIV e AIDS, l'esistenza del virus, o la validità delle attuali metodologie diagnostiche.[69] Queste considerazioni hanno ricevuto forti smentite dalla comunità medica internazionale e dall'evidenza scientifica oggettiva.[70]
L'emergere di tali idee "negazioniste" ha portato quindi, da parte di oltre 5 000 tra medici e scienziati (tra cui 11 vincitori di Premio Nobel), alla sottoscrizione dell'importante documento noto come Dichiarazione di Durban, nel quale si afferma che il legame causale tra HIV e AIDS è "chiaramente definito, esaustivo e inequivocabile".[71]
Una teoria controversa nota come teoria del vaccino orale antipolio sull'origine dell'AIDS suggerisce che l'epidemia di AIDS sia stata involontariamente avviata alla fine del 1950 nel Congo Belga dal ricercatore Hilary Koprowski che stava sperimentando un vaccino contro la poliomielite.[72][73] La comunità scientifica ha dichiarato che le prove disponibili non supportano questa teoria.[74][75][76]
Clinica
[modifica | modifica wikitesto]
In assenza di terapie l'infezione da HIV evolve inesorabilmente verso uno stato di malattia e la morte: in questo l'AIDS ha rappresentato un'epidemia molto più temibile di altre epidemie dell'era moderna, pari in termini di incidenza di persone colpite a quella della tubercolosi, della lue o del vaiolo, ma caratterizzata da una mortalità del 100%, pur nella variabilità dei tempi di sviluppo della malattia (da pochi anni a più di un decennio dal contagio).[77]
Segni e sintomi
[modifica | modifica wikitesto]Per fini pratici l'infezione venne suddivisa in tre stadi, di facile applicazione, ma estremamente grossolani: infezione acuta, stadio di latenza clinica e stadio sintomatico. Solo con l'ultimo stadio, in cui la sindrome inizia a manifestarsi con infezioni opportunistiche, si parla di immunodeficienza e quindi di AIDS. Con le moderne terapie, anche in caso di AIDS conclamato, è diventata possibile una regressione tra le fasi, rendendo di fatto obsoleta tale distinzione, che comunque viene ancora oggi tenuta in conto per ragioni storiche e pratiche.[49]
I linfociti perduti per via della replicazione dell'HIV vengono ricostruiti dall'organismo ma, a lungo andare, le quantità sempre maggiori di virus immessi nel sistema circolatorio ne infettano un numero sempre in crescita, portando la loro quantità inesorabilmente al di sotto di una soglia critica (<200 per microlitro di sangue, a fronte di 1200-600/μl in un individuo sano), che rende di fatto l'organismo attaccabile con successo da qualsiasi agente patogeno.[49]
Oggi l'avanzamento dell'infezione viene calcolato misurando la quantità media di copie di virus presente per millilitro di sangue ("carica virale") e la quantità di danno provocato dalla replicazione in termini di scomparsa dei linfociti CD4+. La misurazione di questi parametri si è rivelata particolarmente utile, anche perché indipendente dalle manifestazioni cliniche: non è infatti eccezionale riscontrare gravi quadri di immunocompromissione in assenza di sintomi clinici rilevanti.[49]
Un'alta carica virale indica un'intensa attività replicativa dell'HIV e quindi un'elevata distruzione di linfociti CD4+; tale dato esprime la velocità con cui l'infezione corre verso l'AIDS. La conta dei linfociti CD4+ presenti nel sangue indica invece il grado di compromissione del sistema immunitario e, combinata col dato precedente, può permettere una stima dei tempi entro i quali si raggiungerà una soglia critica e quindi uno sviluppo della sindrome di immunodeficienza.[49]
Il tasso di progressione clinica della malattia varia notevolmente da persona a persona ed è influenzato da molti fattori, come la suscettibilità dell'ospite, la funzionalità immunitaria,[78][79][80] l'assistenza sanitaria e le possibili co-infezioni, nonché il ceppo di virus coinvolto.[81][82][83]
Infezione acuta
[modifica | modifica wikitesto]
Il primo stadio, di infezione acuta, è caratterizzato da una rapida e imponente replicazione del virus che non trova alcun ostacolo. In tale fase la carica virale può raggiungere valori pari a milioni di copie di RNA/mL.[49]
Se l'infezione è stata contratta per inoculazione di sangue infetto nel torrente circolatorio (trasfusione di sangue infetto, trapianto di organi, uso promiscuo di siringhe, punture accidentali con materiale infetto quali aghi o bisturi, trasmissione materno-fetale) il virus si dirige direttamente verso i centri linfatici e qui infetta le cellule CD4+, avviando la moltiplicazione.[49]
Diverso è il caso della trasmissione per via sessuale, quando il virus è probabile che infetti inizialmente le cellule linfatiche delle mucose interessate, vaginali o rettali. Qui HIV compie i primi cicli replicativi finché raggiunge la carica virale sufficiente per abbandonare le mucose e raggiungere i linfonodi corrispondenti.[49]
Non tutte le cellule infettate nella fase acuta avviano la replicazione virale: HIV costituisce infatti un serbatoio di cellule latentemente infette in cui integra il proprio codice biologico in quello dell'ospitante, "mascherando" il proprio RNA in DNA e diventando di fatto invisibile per il sistema immunitario e per le terapie. Si tratta questa di una caratteristica peculiare dei retrovirus, che ne garantisce la sopravvivenza nel corpo dell'individuo infetto in tutto l'arco della sua vita.[49]
L'infezione acuta è quindi caratterizzata da tre elementi: elevata replicazione virale, conseguente distruzione di cellule CD4+, costituzione del serbatoio di cellule latentemente infette.[49]
In circa la metà dei casi l'infezione acuta è asintomatica e, anche quando è caratterizzata da sintomi, il quadro clinico è poco specifico, facilmente confondibile con una sindrome influenzale protratta. Un 20-30% di casi mostra un quadro clinico più complesso e sospetto, con febbre protratta e non altrimenti interpretabile, manifestazioni esantematiche simil-morbillose, linfonodi ingrossati, quadri meningei che indicano la presenza di HIV nel sistema nervoso centrale.[49]
Stadio di latenza clinica
[modifica | modifica wikitesto]La fase acuta viene interrotta dalla comparsa della risposta immunitaria, che richiede circa 2-8 settimane e interessa sia l'immunità umorale sia quella cellulo-mediata, attraverso la produzione di anticorpi anti-HIV e linfociti citotossici. I primi, in particolare, inattivano un'alta quantità di virus libero immesso nel sistema circolatorio.[49]
La fine della fase acuta, quindi, mostra un'importante riduzione della carica virale, la ripresa del numero dei linfociti CD4+ e la scomparsa dei segni clinici, se presenti. La rilevazione di anticorpi anti-HIV è riscontrabile con uno specifico test ELISA (Enzyme-Linked ImmunoSorbent Assay), il test HIV. I soggetti positivi al test sono definiti sieropositivi. La sieropositività è una condizione che, stanti le conoscenze mediche odierne, perdura per tutta la vita di chi ha contratto l'infezione, indipendentemente dallo stadio e dal grado di immunodeficienza, ed esprime l'avvenuto contagio e il perdurare dell'infezione.[49]
La fase di latenza clinica (o cronica), in assenza di terapie, può durare da qualche anno a oltre 15. Dal punto di vista clinico le condizioni del soggetto sono per lo più stabili, ma dal punto di vista virologico la replicazione persiste, in particolare nei tessuti linfatici, sebbene tenuta sotto controllo dalla risposta immunitaria. Il tessuto linfatico che ospita la replicazione va però incontro a un progressivo deterioramento, che nel tempo compromette la capacità di reintegrare i linfociti distrutti dal virus. Inoltre, le frequenti mutazioni del virus portano alla comparsa di nuove popolazioni virali diverse da quella originale, alle quali il sistema immunitario è continuamente sollecitato ad adeguarsi.[49]
Stadio sintomatico
[modifica | modifica wikitesto]
Gradualmente la carica virale riacquista forza, mentre resta progressivo e costante l'assottigliamento dei livelli di linfociti CD4+ presenti nel sangue. Quando il numero di linfociti scende al di sotto di una soglia critica (tra 400/μL e 200/μL, a fronte di un valore di 1200-600/μL in un individuo sano), l'organismo non riesce più a difendersi da una serie di microrganismi scarsamente patogeni in condizioni normali, detti opportunisti, tra cui tutta una serie di ospiti abituali e del tutto innocui dell'organismo (virus, batteri, funghi e protozoi), più raramente acquisiti con metodi occasionali. L'opportunità che questi organismi hanno di sviluppare una malattia, e trasformarsi quindi in patogeni, è fornita dal basso numero di linfociti CD4+.[49]
Per alcuni microrganismi è sufficiente un grado molto limitato di immunodeficienza e le infezioni che portano sono le prime a manifestarsi; altri richiedono una compromissione più severa. Sintomi comuni sono febbre, sudorazione specie notturna, ingrossamento ghiandolare, tremore, debolezza e perdita di peso.[84]
Alcune infezioni opportunistiche e alcuni tumori, come il sarcoma di Kaposi, sono ormai sintomi ben noti della possibile infezione da AIDS. Senza terapie il numero dei linfociti CD4+ si erode inesorabilmente e le infezioni opportunistiche si susseguono una dopo l'altra, magari con pause di benessere tra l'una e l'altra grazie a cure farmacologiche. È comunque solo questione di tempo, e lo scarto tra la prima infezione e il decesso varia tra sei mesi e tre anni, in cui l'individuo va incontro a infezioni sempre più severe e ravvicinate, che portano ad un progressivo e inarrestabile decadimento generale, letale al 100%.[49]
Le principali patologie polmonari sono la polmonite da Pneumocystis jirovecii e la tubercolosi (che può evolvere in extrapolmonare). Le infezioni del tratto gastro-intestinale comportano esofagiti e diarrea cronica. Tra le principali patologie neurologiche vi sono la toxoplasmosi, la leucoencefalite multifocale progressiva e la demenza HIV-correlata. Aumenta inoltre il rischio di sviluppare varie forme di tumore come il Sarcoma di Kaposi, i tumori del cervello e i linfomi.
Oggi i farmaci, sebbene incapaci di eliminare il virus, ne impediscono la replicazione, cambiando completamente la prognosi degli ammalati. Persone sieropositive che avevano già sperimentato un'infezione opportunistica e gravi stadi di immunodeficienza sono riuscite a recuperare un buon numero di linfociti CD4+ e godono di buona salute, nonostante figurino statisticamente tra i casi di AIDS conclamato. Per queste ragioni la suddivisione tradizionale in tre stadi oggi non corrisponde all'attuale contesto clinico e terapeutico dell'infezione, che si basa piuttosto su dati oggettivi quali il numero dei linfociti CD4+ e l'entità della carica virale.[49]
Si ritiene che il trattamento terapeutico denominato HAART consenta un incremento dell'aspettativa di vita medio attorno ai 30 anni[85] o, secondo alcuni studi, fino ai 40-50.[86][87]
Esami di laboratorio e strumentali
[modifica | modifica wikitesto]La diagnosi di AIDS in una persona infetta da HIV si basa sulla presenza di alcuni precisi segni o sintomi e su alcuni esami di laboratorio.[88] Il test dell'HIV viene consigliato a tutti gli individui a rischio, includendo tutti coloro a cui viene diagnosticata una malattia a trasmissione sessuale.[89] In molti aree del mondo, un terzo dei portatori di HIV scopre la sua condizione solo in una fase avanzata della malattia, quando ormai i segni di una grave immunodeficienza sono diventati evidenti.[89]

Molte persone non sanno di essere infette da HIV.[90] Meno dell'1% della popolazione sessualmente attiva urbana in Africa è stato testato e questa proporzione è ancora più bassa nelle popolazioni rurali. Inoltre, solo lo 0,5% delle donne in gravidanza che frequentano le strutture sanitarie urbane sono sottoposte al test. Ancora una volta, questa percentuale è più bassa nelle strutture sanitarie rurali.[90] Per tale motivo il sangue e gli emoderivati utilizzati vengono sottoposti al test HIV.
Il test HIV viene solitamente effettuato su sangue venoso. Molti laboratori utilizzano la quarta generazione di test di screening che rilevano anticorpi anti-HIV (IgG e IgM) e l'antigene p24 dell'HIV. Il rilevamento di anticorpi per HIV in un paziente precedentemente noto come negativo è evidenza di infezione da HIV.[91] Gli individui a cui il primo test ha evidenziato una positività verranno sottoposti a un nuovo esame su un secondo campione di sangue per confermare i risultati.[88]
Il periodo finestra (il tempo tra l'infezione iniziale e lo sviluppo di anticorpi rilevabili) può variare da 1 a 3 mesi per la sieroconversione, quando l'esame viene eseguito con i moderni test combinati anticorpo/proteina p24. Il rilevamento del virus mediante reazione a catena della polimerasi (PCR) durante il periodo finestra è possibile e consente una diagnosi più precoce.[88]
Gli eventuali risultati positivi ottenuti con la PCR vengono confermati da test anticorpali.[92] I test di routine per l'infezione da HIV se utilizzati nei neonati e nei bambini, nati da madri sieropositive, non hanno alcun valore, in quanto vi è la presenza di anticorpi materni nel sangue del bambino.[93] Per una corretta diagnosi in questi soggetti è necessario ricorrere alla PCR.[94]
Classificazione secondo l'OMS
[modifica | modifica wikitesto]Nel 1990, l'Organizzazione Mondiale della Sanità (OMS) ha raggruppato i diversi tipi di casi definendo una scala per i pazienti affetti da HIV-1.[95] Questa è stata aggiornata nel settembre del 2005. La maggior parte di queste infezioni opportunistiche può essere facilmente curata in soggetti altrimenti sani.
| Stadio | Descrizione |
|---|---|
| Infezione da HIV primaria: | Può essere asintomatica o associato a sindrome retrovirale.[88] |
| Stadio 1: | L'infezione da HIV è asintomatica con la conta delle cellule CD4 >500/µL.[88] Può includere anche l'ingrossamento generalizzato dei linfonodi.[88] |
| Stadio 2: | Lievi sintomi che possono includere minori manifestazioni mucocutanee e ricorrenti infezioni del tratto respiratorio superiore. Una conta di CD4 <500/µL.[88] |
| Stadio 3: | Avanzamento dei sintomi che possono includere inspiegabile diarrea cronica per più di un mese, gravi infezioni batteriche tra cui la tubercolosi polmonare e una conta CD4 <350/µL.[88] |
| Stadio 4 o AIDS: | Sintomi gravi che includono toxoplasmosi del cervello, candidosi dell'esofago, della trachea, dei bronchi o dei polmoni e sarcoma di Kaposi. Una conta di CD4 <200/µL.[88] |
Classificazione secondo i CDC
[modifica | modifica wikitesto]I Centers for Disease Control and Prevention statunitense hanno proposto un sistema di classificazione per l'infezione da HIV, aggiornandolo nel 2014.[96] Questo metodo classifica le infezioni in base alla conta delle cellule CD4 e ai sintomi clinici caratteristici della condizione. La classificazione è divisa in tre stadi:
| Stadio | Descrizione |
|---|---|
| Stadio 1: | CD4 ≥500/µL e senza condizioni che definiscono l'AIDS |
| Stadio 2: | CD4 200-499/µL e senza condizioni che definiscono l'AIDS |
| Stadio 3: | CD4 <200/µL o condizioni che definiscono l'AIDS |
| Sconosciuto: | Se i dati disponibili non sono sufficienti per una classificazione e senza condizioni che definiscono l'AIDS |
Al fine della sorveglianza, la diagnosi di AIDS non termina anche se, dopo il trattamento, le cellule CD4+ T sale >200/µL di sangue o se le altre patologie che definiscono l'AIDS malattie vengono guarite.[97]
Trattamento
[modifica | modifica wikitesto]Nella storia della medicina resterà una pietra miliare la straordinaria rapidità e la dimensione di ricercatori coinvolti nell'individuare una cura per la sindrome da HIV.[49] In tempi da record si comprese che il danno provocato da HIV sul sistema immunitario non era tanto correlato alla presenza del virus nell'organismo, ma al suo processo di replicazione, e che tale processo si realizza tramite specifici enzimi e proteine i quali possono essere un ottimo bersaglio della terapia farmacologica.[49] Oggi la scoperta tempestiva della sieropositività e l'affidarsi a un'équipe di medici esperta può garantire un'aspettativa e una qualità di vita pari a quella di chi è affetto da altre patologie croniche, come ipertensione o diabete.[49]
Si è finora dimostrata invece una chimera la realizzazione di un vaccino che eradichi l'HIV dall'organismo, sia per il ciclo biologico particolare dei retrovirus, sia l'altissima variabilità del virus stesso.[49]
Le strategie di prevenzione sono esclusivamente basate sui metodi per evitare l'esposizione al virus o sull'impiego di farmaci antiretrovirali come profilassi post-esposizione (PEP).[98] La PEP ha un calendario molto impegnativo con quattro settimane di somministrazione. Presenta anche effetti collaterali molto spiacevoli tra cui diarrea, malessere diffuso, nausea e stanchezza.[99]
Trattamento farmacologico
[modifica | modifica wikitesto]Il primo farmaco in grado di arginare gli effetti della sindrome fu la azidotimidina (AZT), un inibitore della trascrittasi inversa, disponibile dal 1987. La tendenza del virus a sviluppare mutazioni resistenti e l'alta tossicità del farmaco portarono all'abbandono della monoterapia nel 1991 in seguito alla messa in commercio di una nuova terapia a due farmaci (biterapia). Dal 1996 infine la scoperta di inibitori della proteasi[17] ha permesso un nuovo protocollo farmacologico altamente efficace, basato su tre inibitori virali (triterapia), attuale terapia standard, detta HAART (Highly Active Antiretroviral Therapy).[49]
Oggi esistono varie famiglie di farmaci, capaci di bloccare o rallentare la replicazione virale (e quindi la progressione clinica della sindrome): essi agiscono sulla trascrittasi inversa, sulle integrasi e sulle proteasi; una quarta famiglia impedisce l'ingresso del virus nelle cellule interferendo sul recettore CD4 o sulla gp41, la glicoproteina di fusione.
La terapia tipica consiste nella somministrazione di due inibitori nucleosidici della trascrittasi inversa (NRTI) più un inibitore della proteasi o un inibitore non nucleosidico della trascrittasi inversa (NNRTI). Poiché la progressione della malattia da HIV nei bambini è più rapida che negli adulti, per i primi i protocolli prevedono un trattamento più aggressivo.[100] Nei paesi sviluppati, dove la terapia HAART è disponibile, i medici valutano la carica virale, la conta dei CD4, la velocità di decadimento di quest'ultima e le condizioni cliniche del paziente prima di decidere quando iniziare il trattamento.[101] Tradizionalmente, il trattamento è stato consigliato ai pazienti asintomatici quando la conta delle cellule CD4 scende a 200-250 unità per millilitro di sangue. Tuttavia, iniziare il trattamento prima (a un livello di CD4 di 350 cellule/μL) può ridurre significativamente il rischio di morte.[102]
Gli obiettivi standard della HAART includono il miglioramento della qualità della vita del paziente, la riduzione delle complicanze e la riduzione della viremia sotto al limite di rivelazione. La terapia non comporta però né la cura della malattia né impedisce il ritorno, una volta che il trattamento viene interrotto, di alti livelli ematici di HIV, spesso resistente a ulteriori cicli di terapia.[103][104][105]
Nonostante questo, molti individui infetti da HIV hanno beneficiato di notevoli miglioramenti nel loro stato di salute generale e nella qualità della vita, con una forte diminuzione della morbilità e mortalità associata al virus HIV.[106][107][108] In assenza della terapia HAART, la progressione da infezione da HIV all'AIDS si verifica in una mediana compresa tra i 9 e i 10 anni e la sopravvivenza mediana dopo aver sviluppato l'AIDS è di solamente 9,2 mesi.[109]
Prognosi
[modifica | modifica wikitesto]
nessun dato
≤ 10
10–25
25–50
50–100
100–500
500–1000
1000–2500
2500–5000
5000–7500
7500-10000
10000-50000
≥ 50000
In molte aree del mondo, dove vi è accesso alle cure, l'AIDS è diventata una malattia cronica piuttosto che una malattia acuta mortale.[110] La prognosi varia tra le persone e sia la conta dei CD4 sia la carica virale sono utili per prevedere l'esito.[91] In assenza di trattamento, la sopravvivenza media dopo l'infezione da HIV è stimata da 9 a 11 anni, a seconda del sottotipo HIV.[39] Dopo la diagnosi di AIDS, se il trattamento non è disponibile, la sopravvivenza varia tra i 6 e 19 mesi.[109][111] La disponibilità di farmaci antiretrovirali e l'adeguata prevenzione dalle infezioni opportunistiche riduce il tasso di mortalità dell'80% e aumenta la speranza di vita a 20-50 anni.[110][112][113] Questo valore è di circa i due terzi[112] della popolazione generale.[89][114] Se il trattamento viene iniziato in ritardo, la prognosi può non essere così buona,[115] per esempio, se il trattamento inizia in seguito alla diagnosi di AIDS l'aspettativa di vita sarà tra i 10 e i 40 anni.[89][110] La metà dei bambini nati con l'HIV muore prima dei due anni di età, se non riceve un trattamento.[116]
Le cause principali di morte da HIV/AIDS sono le infezioni opportunistiche e i tumori, entrambi i quali sono spesso il risultato del fallimento del sistema immunitario.[117][118] Il rischio di cancro sembra aumentare una volta che il numero dei CD4 scende al di sotto 500/uL.[89] Il tasso di progressione della malattia clinica varia notevolmente tra gli individui e ha dimostrato che può essere influenzato da una serie di fattori, come la suscettibilità di una persona e la funzionalità immunitaria,[119] la possibilità di accesso alle cure sanitarie e la presenza di coinfezioni,[109][120] e il particolare ceppo (o ceppi) del virus coinvolti.[121][122]
La co-infezione di tubercolosi è una delle principali cause di malattia e di morte nei pazienti con HIV/AIDS ed è presente in un terzo di tutte le persone con infezione da HIV. Questa condizione ha causato il 25% delle morti correlate all'HIV.[123] L'epatite C è un'altra co-infezione molto comune.[124] I due tumori più comuni associati con l'HIV/AIDS sono il sarcoma di Kaposi e il linfoma non Hodgkin.[118]
Nei pazienti sottoposti a terapia anti-retrovirale per lunghi periodi, sono stati osservati dei disturbi neurocognitivi,[125] osteoporosi,[126] neuropatie,[127] tumori,[128][129] nefropatia[127] e malattie cardiovascolari.[130] Non è chiaro se queste condizioni derivano dall'infezione da HIV o siano effetti avversi del trattamento.
Stato della ricerca
[modifica | modifica wikitesto]Viene generalmente ritenuto che solo un vaccino può arrestare la pandemia, poiché il suo utilizzo non richiederebbe trattamenti giornalieri e sarebbe quindi economicamente accessibile anche nei paesi in via di sviluppo. Tuttavia, anche dopo quasi 30 anni di ricerche, il vaccino per l'HIV-1 rimane un obiettivo ancora lontano.[131]
La ricerca per il miglioramento dei trattamenti consiste nel tentativo di ridurre gli effetti collaterali dei farmaci, nell'ulteriore semplificazione delle terapie farmacologiche e determinare le migliori strategie per gestire la resistenza alla terapia. Alcuni studi hanno anche suggerito di operare strategie atte a prevenire le infezioni opportunistiche. La vaccinazione contro l'epatite A e B è consigliata per i pazienti che non sono infettati con questi virus e che sono a rischio di contrarre l'infezione.[132] Ai pazienti con immunosoppressione sostanziale viene inoltre consigliata una terapia di profilassi per la polmonite da Pneumocystis carinii (PCP) e molti pazienti possono trarre beneficio da una terapia profilattica per la toxoplasmosi e per la meningite da Cryptococcus.[133]
I ricercatori della Hebrew University di Gerusalemme hanno scoperto che una combinazione di peptidi stimola l'integrazione con l'inibitore della proteasi Ro 31-8959 che causa la morte apoptotica delle cellule infettate da HIV con lo sterminio totale del virus, ma senza danneggiare le cellule sane.[134][135] Potrebbero però passare molti anni prima che diventi disponibile un trattamento commerciale basato su questa scoperta.[136]
Le piante transgeniche che esprimono uno o più geni dei virus dell'AIDS possono rappresentare un'efficace strategia per produrre un vaccino contro questa malattia, di fatto sono state già prodotte piante che esprimono antigeni che si sono rivelate efficaci nell'indurre la sintesi di anticorpi specifici. Le piante transgeniche sono superiori rispetto ad altri metodi per produrre vaccini perché nel tempo sono più economiche e producono più antigeni.[137][138]
A Berlino, in Germania, un paziente di 42 anni affetto da leucemia, Timothy Ray Brown (noto anche come il "paziente di Berlino"),[139] infettato da HIV da più di un decennio, è stato sottoposto a un trapianto sperimentale di midollo osseo con cellule che contenevano un'insolita variante naturale della superficie cellulare del recettore CCR5. Quasi due anni dopo il trapianto, e anche dopo che il paziente ha interrotto l'assunzione di farmaci antiretrovirali, l'HIV non è stato più rilevato nel suo sangue.[140] A partire da dicembre 2010, tre anni dopo il trapianto, Brown era ancora privo di qualsiasi traccia rilevabile di HIV nel suo sangue.[139] Il suo caso resta però aneddotico, per i rischi e l'alta mortalità connessi ai trapianti di cellule transplantali e per la difficoltà di trovare donatori disponibili.[141]
Nel 2011 uno studio clinico ha mostrato che la terapia antiretrovirale se iniziata al momento della diagnosi, anche se la conta dei CD4 è superiore a 500/µL, consente di ridurre significativamente il contagio,[142] costituendo quindi essa stessa un sistema efficace di prevenzione.[143] Studi successivi hanno mostrato che tale approccio è efficace anche nel ridurre la mortalità,[144] e studi osservazionali ne hanno confermato la validità al di fuori del contesto sperimentale.[145][146]
HIV è uno dei virus che potrebbe essere bersaglio del sistema sperimentale di farmaci antivirali DRACO, il quale agirebbe contro le cellule che contengono l'RNA a doppio filamento del virus inducendone l'apoptosi[147].
Prevenzione
[modifica | modifica wikitesto]Prevenzione primaria
[modifica | modifica wikitesto]L'uso costante del preservativo riduce il rischio di trasmissione dell'HIV di circa l'80% nel lungo termine nel caso di rapporti sessuali.[148] Quando uno dei partner di una coppia è sieropositivo, grazie all'utilizzo del preservativo i tassi di infezione da HIV per la persona non infetta sono inferiori all'1% annuo.[149] Vi sono alcune prove che suggeriscono che il preservativo femminile possa fornire un livello di protezione equivalente.[150] L'applicazione di un gel vaginale contenente tenofovir (un inibitore della trascrittasi inversa) immediatamente prima del rapporto sessuale sembra ridurre i tassi di infezione di circa il 40%, dato rilevato in uno studio in un gruppo di donne africane.[151] Al contrario, l'uso dello spermicida nonoxynol-9 può aumentare il rischio di trasmissione a causa della sua tendenza a causare irritazione vaginale e rettale.[152]
La circoncisione nell'Africa sub-sahariana "riduce l'acquisizione del virus HIV da uomini eterosessuali in un valore compreso tra il 38% e il 66% per più di 24 mesi".[153] Sulla base di questi studi, l'Organizzazione Mondiale della Sanità e l'UNAIDS hanno consigliato, nel 2007, tale pratica per prevenire la trasmissione da donna a maschio.[154][155] Non è però dimostrato che la circoncisione maschile possa portare beneficio nei paesi sviluppati e tra gli uomini che hanno rapporti sessuali omosessuali.[156][157][158] Alcuni esperti temono che una minore percezione di vulnerabilità tra gli uomini circoncisi possa comportare una maggiore propensione a comportamenti sessuali a rischio, vanificando in tal modo gli effetti della prevenzione.[159] Le donne che hanno subito mutilazioni genitali femminili vedono aumentare il rischio di contrarre l'HIV.[160]
Programmi volti a promuovere l'astinenza sessuale come metodo di prevenzione non sembrano aver dato risultati apprezzabili nei paesi del mondo ad alto reddito.[161] Invece la strategia nota come Abstinence, Being faithful, Condom (ABC)[162] che si basa sull'educazione all'astinenza sessuale, alla fedeltà nei rapporti di coppia e all'uso del preservativo nei casi a rischio, avrebbe dato risultati apprezzabili in paesi dove la diffusione del virus HIV è altissima e dove la trasmissione è dovuta principalmente alla promiscuità sessuale, come in Uganda. In altri paesi africani strategie di prevenzione simili basate sull'informazione e sul cambiamento delle norme sociali, avrebbero portato a una riduzione della diffusione del virus, come in Zimbabwe.[163]
Tuttavia in letteratura medica sono state avanzate critiche e dubbi sulla reale efficacia della strategia ABC,[164] e soprattutto il rammarico che tale discussione si sia polarizzata in una sorta di scontro tra politici e religiosi conservatori contro avversari liberali e progressisti.[165]
Una efficace educazione sessuale scolastica può diminuire i comportamenti ad alto rischio.[166] Una minoranza consistente di giovani continua, tuttavia, a sottovalutare il rischio.[167] Non è noto se il trattamento di altre infezioni a trasmissione sessuale sia efficace nel prevenire l'HIV.[168]
Madre-bambino
[modifica | modifica wikitesto]Programmi per prevenire la trasmissione del virus HIV da madre a figlio possono ridurre i tassi di trasmissione dal 92 al 99%.[169][170] Si tratta in primo luogo dell'uso di una combinazione di farmaci antivirali durante la gravidanza e dopo la nascita del bambino, ma comprende anche l'utilizzo del biberon piuttosto che l'allattamento al seno.[169][171] Se l'alimentazione sostitutiva è accettabile, fattibile, abbordabile, sostenibile e sicura, le madri dovrebbero evitare l'allattamento al seno per i loro bambini. La somministrazione di estesa profilassi antiretrovirale al neonato diminuisce il rischio di trasmissione.[172]
Controllo sulle donazioni di sangue e di organi
[modifica | modifica wikitesto]A partire dagli anni novanta, il rischio di trasmissione dell'HIV attraverso le trasfusioni di sangue e trapianti d'organi è stato notevolmente ridotto, grazie a un migliore screening dei donatori e alla disponibilità di test sierologici sempre più efficienti.[173] Tuttavia si è ancora distanti dall'ipotetico "rischio zero". Per migliorare ulteriormente i risultati si sta ponendo sempre più attenzione verso i test di amplificazione degli acidi nucleici virali.[173][174] In India, che conta la seconda più alta popolazione HIV positiva mondiale con circa 2,5-3,0 milioni di casi, su un totale di 204.677 donatori di sangue testati, 486 (circa lo 0,237%) sono stati trovati positivi con il Western blot per HIV-1.[175] L'istituto tedesco "Robert Koch", ha rilevato una frequenza di infezioni incidenti di HIV in un valore compreso tra 0.8 e 0.9 casi per 100.000 donazioni.[176] Una strategia utilizzata in molti paesi per limitare il contagio trasfusionale è l'avvalersi di donatori abituali, selezionati grazie a questionari riservati, di cui si può conoscere la storia clinica.[176][177][178]
Profilassi post-esposizione
[modifica | modifica wikitesto]Un ciclo di farmaci antiretrovirali somministrati entro un tempo tra le 48 e le 72 ore dopo l'esposizione a sangue sieropositivo o secrezioni genitali, viene indicato come profilassi post-esposizione.[179] L'uso della zidovudina in monoterapia riduce il rischio di una successiva infezione da HIV a seguito di una puntura di ago.[179] Il trattamento è consigliato anche dopo una violenza sessuale quando l'autore è noto per essere sieropositivo, ma il suo utilizzo è dubbio quando lo stato di sieropositività è sconosciuto.[180] L'attuale trattamento di profilassi utilizza in genere lopinavir/ritonavir e lamivudina/zidovudina o emtricitabina/tenofovir.[179] La durata del trattamento è di quattro settimane[181] ed è spesso associato a effetti avversi (con zidovudina in circa il 70% dei casi, tra cui nausea nel 24%, nel 22% affaticamento, sofferenza emotiva nel 13%, e cefalea nel 9%).[182]
Aspetti sociali
[modifica | modifica wikitesto]Stigmatizzazione sociale
[modifica | modifica wikitesto]Fin dalla sua comparsa, l'Aids ha sollevato una serie di problemi, tra cui anche quello sociale. Il contagio è stato associato fin dalle origini con comportamenti etichettati come trasgressivi, come la promiscuità sessuale, l'omosessualità, il consumo di droghe. Nella società civile la persona che ha contratto l'infezione da HIV, prima di essere accettata come cittadino con un problema di salute, è vista innanzitutto come portatrice di una malattia ‘giudicata’. Passato l'allarme legato al dilagare dell'epidemia, le informazioni sulla malattia circolano molto meno e sono essenzialmente legate all'iniziativa delle singole persone: molti non sanno come rapportarsi con persone sieropositive, quali siano i rischi e i non-rischi, prevalendo un diffuso senso di paura verso "il diverso".[49]
Tale atteggiamento viene percepito appieno dai contagiati che sono costretti a vivere la loro condizione in una stretta clandestinità: le centinaia di migliaia di persone sieropositive in paesi come l'Italia di fatto non esistono. La difficoltà nel condividere con altri il proprio stato, i problemi che ne derivano, sono tra le cause di maggior sofferenza di chi è portatore del virus: tali problematiche si sono in un certo senso acuite con la cronicizzazione farmacologica della malattia, quando la scomparsa dei sintomi fisici ha messo in evidenza tutte le tematiche della malattia legate al normale vivere nella società.[49]
Impatto economico
[modifica | modifica wikitesto]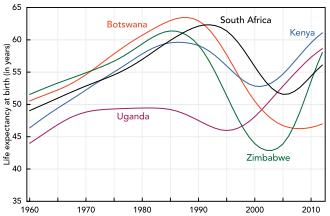
Botswana
Zimbabwe
Kenya
Sudafrica
Uganda
L'AIDS colpisce duramente sia l'economia dei paesi sia dei singoli cittadini.[183] Il prodotto interno lordo dei paesi più colpiti risulta ridotto anche a causa della mancanza di capitale umano.[183][184] Senza una corretta alimentazione e senza l'assistenza sanitaria e la medicina, un gran numero di pazienti possono morire a causa delle complicanze legate all'AIDS. I pazienti non solo non sono in grado di lavorare, ma richiedono importanti cure mediche. Si stima che nel 2007 vi siano stati 12 milioni di orfani dell'AIDS.[183] Molti di essi vengono accuditi dai nonni anziani.[185]
Colpendo per lo più giovani adulti, l'AIDS riduce la popolazione imponibile. Ciò si traduce in una diminuzione delle risorse disponibili per la spesa pubblica come l'istruzione e i servizi sanitari, con conseguente aumento della pressione fiscale da parte dello Stato e il rallentamento della crescita economica.[185]
A livello familiare, l'AIDS comporta una perdita di reddito, ma anche un aumento della spesa per l'assistenza sanitaria. Uno studio effettuato in Costa d'Avorio ha mostrato che le famiglie con un paziente affetto da HIV/AIDS incorrano in una spesa medica del doppio rispetto alle altre famiglie. Queste spese supplementari influiscono negativamente sugli altri investimenti personali o familiari.[186]
Aspetti religiosi
[modifica | modifica wikitesto]Oggetto di critica da parte della Chiesa cattolica è la tesi secondo cui l'utilizzo del preservativo sia l'unico metodo di prevenzione efficace contro la diffusione della malattia.[187][188] All'uso sistematico ed esclusivo del profilattico, che la dottrina cattolica considera un metodo immorale di regolamentazione delle nascite,[189] la Chiesa cattolica propone l'adozione di politiche di educazione sessuale orientate alla riduzione dei comportamenti a rischio e alla fedeltà coniugale.[190] Ad esempio, secondo uno studio di Matthew Hanley, consulente tecnico per il Catholic Relief Services (agenzia umanitaria cattolica che opera negli Stati Uniti), autore del testo The Catholic Church and the Global Aids Crisis, l'approccio per prevenire la diffusione dell'AIDS deve cambiare e solo un radicale cambiamento culturale e di comportamento, una rinnovata enfasi su fedeltà nel matrimonio e astinenza sessuale al di fuori di esso, può ridurre la diffusione del virus HIV.[191][192] Fonte di controversie e di dibattito anche politico è stata una dichiarazione di Benedetto XVI circa la lotta all'AIDS in Africa riportata dalla stampa nel 2009. Il Papa stesso ha poi precisato la sua posizione nel suo libro Luce del mondo.[193] Completamente differente la posizione delle Chiese evangeliche in Italia che nel 2007 attraverso i finanziamenti riscossi con il locale contributo "8 per mille" promossero una serie di progetti denominati Un pozzo per l'acqua, un profilattico contro l'AIDS, un sorriso alla vita. I vertici delle chiese dichiararono che i loro progetti cercavano di restituire il sorriso a chi non ce l'aveva più e che l'offerta dei profilattici ai malati di AIDS era l'unica soluzione efficace per evitare che il male mortale si propagasse e doveva essere vista come un gesto a favore della vita.[194]
Note
[modifica | modifica wikitesto]- ^ Bruno Migliorini et al., Scheda sul lemma "A.I.D.S.", in Dizionario d'ortografia e di pronunzia, Rai Eri, 2010, ISBN 978-88-397-1478-7.
- ^ Sepkowitz KA, AIDS—the first 20 years, in N. Engl. J. Med., vol. 344, n. 23, giugno 2001, pp. 1764-72, DOI:10.1056/NEJM200106073442306, ISSN 0028-4793, PMID 11396444.
- ^ Weiss RA, How does HIV cause AIDS?, in Science, vol. 260, n. 5112, maggio 1993, pp. 1273-9, DOI:10.1126/science.8493571, PMID 8493571.
- ^ Russell Cecil, Textbook of Medicine, Philadelphia, Saunders, 1988, pp. 1523, 1799, ISBN 0-7216-1848-0.
- ^ (EN) HIV and Its Transmission, su cdc.gov, Centers for Disease Control and Prevention. URL consultato il 20 novembre 2012 (archiviato dall'url originale il 7 giugno 2012).
- ^ How HIV is spread, su sfaf.org, San Francisco AIDS Foundation, 14 aprile 2006. URL consultato il 23 maggio 2006 (archiviato dall'url originale il 22 agosto 2011).
- ^ a b c Kallings LO, The first postmodern pandemic: 25 years of HIV/AIDS, in J Intern Med, vol. 263, n. 3, 2008, pp. 218-43, DOI:10.1111/j.1365-2796.2007.01910.x, PMID 18205765.
- ^ AIDS epidemic update (PDF), su unaids.org, World Health Organization. URL consultato il 29 luglio 2011.
- ^ (EN) UNAIDS, 09 GLOBAL FACTS & FIGURES - UNAids (PDF), su data.unaids.org. URL consultato il 20 novembre 2012.
- ^ F. Gao, E. Bailes; DL. Robertson; Y. Chen; CM. Rodenburg; SF. Michael; LB. Cummins; LO. Arthur; M. Peeters; GM. Shaw; PM. Sharp, Origin of HIV-1 in the chimpanzee Pan troglodytes troglodytes., in Nature, vol. 397, n. 6718, febbraio 1999, pp. 436-41, DOI:10.1038/17130, PMID 9989410.
- ^ a b M. Worobey, M. Gemmel; DE. Teuwen; T. Haselkorn; K. Kunstman; M. Bunce; JJ. Muyembe; JM. Kabongo; RM. Kalengayi; E. Van Marck; MT. Gilbert, Direct evidence of extensive diversity of HIV-1 in Kinshasa by 1960., in Nature, vol. 455, n. 7213, ottobre 2008, pp. 661-4, DOI:10.1038/nature07390, PMID 18833279.
- ^ Gallo RC, A reflection on HIV/AIDS research after 25 years, in Retrovirology, vol. 3, 2006, p. 72, DOI:10.1186/1742-4690-3-72, PMID 17054781.
- ^ (EN) Mark Schoofs, The Berlin Patient, in The New York Times, 21 giugno 1998. URL consultato il 31 gennaio 2023.
- ^ (EN) Timothy Ray Brown, I Am the Berlin Patient: A Personal Reflection, su National Library of Medicine, National Center for Biotechnology Information, 2015.
- ^ (EN) Timothy Ray Brown: the accidental AIDS icon, su Fred Hutch, 20 febbraio 2015. URL consultato il 31 gennaio 2023.
- ^ (EN) Second ‘cured' HIV patient goes public, su Science, 2 aprile 2020. URL consultato il 31 gennaio 2023.
- ^ a b FJ. Palella, KM. Delaney; AC. Moorman; MO. Loveless; J. Fuhrer; GA. Satten; DJ. Aschman; SD. Holmberg, Declining morbidity and mortality among patients with advanced human immunodeficiency virus infection. HIV Outpatient Study Investigators., in N Engl J Med, vol. 338, n. 13, marzo 1998, pp. 853-60, DOI:10.1056/NEJM199803263381301, PMID 9516219.
- ^ Altman LK, New homosexual disorder worries health officials, in The New York Times, 11 maggio 1982. URL consultato il 31 agosto 2011.
- ^ Dall'inglese Haitians, homosexuals, hemophiliacs, and heroin.
- ^ Making Headway Under Hellacious Circumstances (PDF), su scienceonline.org, American Association for the Advancement of Science, 28 luglio 2006. URL consultato il 23 giugno 2008 (archiviato dall'url originale il 24 giugno 2008).
- ^ Kher U, A Name for the Plague, in Time, 27 luglio 1982. URL consultato il 10 marzo 2008 (archiviato dall'url originale il 7 marzo 2008).
- ^ Centers for Disease Control (CDC), Update on acquired immune deficiency syndrome (AIDS)—United States, in MMWR Morb Mortal Wkly Rep., vol. 31, n. 37, 1982, pp. 507–508; 513–514, PMID 6815471.
- ^ ML. Kalish, ND. Wolfe; CB. Ndongmo; J. McNicholl; KE. Robbins; M. Aidoo; PN. Fonjungo; G. Alemnji; C. Zeh; CF. Djoko; E. Mpoudi-Ngole, Central African hunters exposed to simian immunodeficiency virus., in Emerg Infect Dis, vol. 11, n. 12, dicembre 2005, pp. 1928-30, DOI:10.3201/eid1112.050394, PMID 16485481.
- ^ P. M. Sharp, E. Bailes, R. R. Chaudhuri, C. M. Rodenburg, M. O. Santiago e B. H. Hahn, The origins of acquired immune deficiency syndrome viruses: where and when?, in Philosophical Transactions of the Royal Society B: Biological Sciences, vol. 356, n. 1410, 2001, pp. 867-76, DOI:10.1098/rstb.2001.0863, PMID 11405934.
- ^ Marx PA, Alcabes PG, Drucker E, Serial human passage of simian immunodeficiency virus by unsterile injections and the emergence of epidemic human immunodeficiency virus in Africa, in Philos Trans R Soc Lond B Biol Sci, vol. 356, n. 1410, 2001, pp. 911-20, DOI:10.1098/rstb.2001.0867, PMID 11405938.
- ^ A. Chitnis, D. Rawls; J. Moore, Origin of HIV type 1 in colonial French Equatorial Africa?, in AIDS Res Hum Retroviruses, vol. 16, n. 1, gennaio 2000, pp. 5-8, DOI:10.1089/088922200309548, PMID 10628811.
- ^ JD. de Sousa, V. Müller; P. Lemey; AM. Vandamme, High GUD incidence in the early 20 century created a particularly permissive time window for the origin and initial spread of epidemic HIV strains., in PLoS One, vol. 5, n. 4, 2010, pp. e9936, DOI:10.1371/journal.pone.0009936, PMID 20376191.
- ^ Donald G. McNeil, Jr., Precursor to H. I. V. Was in Monkeys for Millennia, in New York Times, 16 settembre 2010. URL consultato il 17 settembre 2010 (archiviato dall'url originale il 19 settembre 2010).«Dr. Marx believes that the crucial event was the introduction into Africa of millions of inexpensive, mass-produced syringes in the 1950s. ... suspect that the growth of colonial cities is to blame. Before 1910, no Central African town had more than 10,000 people. But urban migration rose, increasing sexual contacts and leading to red-light districts.»
- ^ al tempo noto come Pneumoystis carinii
- ^ Gottlieb MS, Pneumocystis pneumonia—Los Angeles. 1981, in Am J Public Health, vol. 96, n. 6, 2006, pp. 980–1; discussion 982–3, PMID 16714472. URL consultato il 31 marzo 2009 (archiviato dall'url originale il 22 aprile 2009).
- ^ Centers for Disease Control (CDC), Persistent, generalized lymphadenopathy among homosexual males, in MMWR Morb Mortal Wkly Rep., vol. 31, n. 19, 1982, pp. 249-251, PMID 6808340. URL consultato il 31 agosto 2011.
- ^ F. Barré-Sinoussi, JC. Chermann; F. Rey; MT. Nugeyre; S. Chamaret; J. Gruest; C. Dauguet; C. Axler-Blin; F. Vézinet-Brun; C. Rouzioux; W. Rozenbaum, Isolation of a T-lymphotropic retrovirus from a patient at risk for acquired immune deficiency syndrome (AIDS)., in Science, vol. 220, n. 4599, maggio 1983, pp. 868-71, PMID 6189183.
- ^ Gilbert MT, Rambaut A, Wlasiuk G, Spira TJ, Pitchenik AE, Worobey M, The emergence of HIV/AIDS in the Americas and beyond, in Proc. Natl. Acad. Sci. U.S. A., vol. 104, n. 47, 2007, pp. 18566-70, DOI:10.1073/pnas.0705329104, PMID 17978186.
- ^ Dina Fine Maron, New HIV Genetic Evidence Dispels "Patient Zero" Myth, in Scientific American.
- ^ HIV's Patient Zero exonerated, in Nature News, DOI:10.1038/nature.2016.20877.
- ^ (EN) Joseph Berger, Rock Hudson, Screen Idol, Dies at 59, in The New York Times, New York, 3 ottobre 1985. URL consultato il 30 gennaio 2013.
- ^ BBC ON THIS DAY | 24 | 1991: Giant of rock dies, BBC News, 24 novembre 1963. URL consultato il 1º novembre 2011.
- ^ Storia dell'epidemia di Aids su Epicentro, sito del Centro Nazionale di Epidemiologia, Sorveglianza e Promozione della Salute.
- ^ a b c d e f UNAIDS, WHO, 2007 AIDS epidemic update (PDF), su data.unaids.org, dicembre 2007. URL consultato il 12 marzo 2008.
- ^ McNeil DG Jr, U. N. agency to say it overstated extent of H. I. V. cases by millions, in New York Times, 20 novembre 2007. URL consultato il 18 marzo 2008 (archiviato dall'url originale il 19 febbraio 2008).
- ^ Report: Black U.S. AIDS rates rival some African nations, CNN.
- ^ quotidianosanità.it, In Usa è allarme Aids tra gli afro-americani, su quotidianosanita.it. URL consultato il 20 novembre 2012.
- ^ a b CDC, Annual Report 2005 (PDF), su cdc.gov, giugno 2007. URL consultato il 20 novembre 2012 (archiviato dall'url originale il 27 settembre 2009).
- ^ (EN) Obama Ends U.S. Travel Ban On Visitors, Immigrants With HIV-AIDS, ABC News, 30 ottobre 2009 (archiviato dall'url originale il 24 agosto 2011).
- ^ (EN) HIV and AIDS in Russia, Eastern Europe & Central Asia, su avert.org. URL consultato il 20 maggio 2012.
- ^ B. Braczkowska, M. Kowalska; M. Beniowski; JE. Zejda; W. Mazur; A. Witor, [Occupational exposure to HIV in health care workers, Silesia voivodeship]., in Med Pr, vol. 61, n. 3, 2010, pp. 315-22, PMID 20677431.
- ^ TO. Nwankwo, UU. Aniebue, Percutaneous injuries and accidental blood exposure in surgical residents: awareness and use of prophylaxis in relation to HIV., in Niger J Clin Pract, vol. 14, n. 1, pp. 34-7, DOI:10.4103/1119-3077.79237, PMID 21493989.
- ^ EK. Phillips, OJ. Simwale; MJ. Chung; G. Parker; J. Perry; JC. Jagger, Risk of bloodborne pathogen exposure among Zambian healthcare workers., in J Infect Public Health, vol. 5, n. 3, giugno 2012, pp. 244-9, DOI:10.1016/j.jiph.2012.02.005, PMID 22632598.
- ^ a b c d e f g h i j k l m n o p q r s t u v w x y z aa ab ac ad ae af ag ah ai aj ak al am an ao ap aq Treccani.it, AIDS nel "Libro dell'anno (2007)", su treccani.it. URL consultato il 2 novembre 2012.
- ^ Ministero della Salute, Hiv e Aids - Come si trasmette il virus, su salute.gov.it. URL consultato il 1º dicembre 2011 (archiviato dall'url originale il 5 gennaio 2012).
- ^ Luigi Ripamonti, Hiv: la circoncisione riduce il rischio, in Corriere della Sera, 12 dicembre 2006.
- ^ Edward Green, The Pope May Be Right, in The Washington Post, 29 marzo 2009.
- ^ James Shelton, Ten myths and one truth about generalised HIV epidemics, in The Lancet, vol. 370, n. 9602, dicembre 2007, pp. 1809-1811, DOI:10.1016/S0140-6736(07)61755-3.
- ^ Ronald Gray, Godfrey Kigozi, David Serwadda, Frederick Makumbi, Stephen Watya, Fred Nalugoda, Male circumcision for HIV prevention in men in Rakai, Uganda: a randomised trial, in The Lancet, vol. 369, n. 9562, febbraio 2007, pp. 657-666, DOI:10.1016/S0140-6736(07)60313-4, PMID 17321311.
- ^ SD. Pinkerton, Sexual risk compensation and HIV/STD transmission: empirical evidence and theoretical considerations., in Risk Anal, vol. 21, n. 4, agosto 2001, pp. 727-36, PMID 11726023.
- ^ a b c d Come si può contrarre HIV (archiviato dall'url originale il 14 gennaio 2010). Forum LILA.
- ^ Universo del corpo (1999), su treccani.it.
- ^ Trasmissione dell'HIV, su lila-piacenza.it (archiviato dall'url originale il 19 agosto 2012).
- ^ ASL Milano, FAQ - Informazioni generali, su asl.milano.it. URL consultato il 18 novembre 2012 (archiviato dall'url originale il 31 gennaio 2013).
- ^ RH. Byers, MB. Caldwell; S. Davis; M. Gwinn; ML. Lindegren, Projection of AIDS and HIV incidence among children born infected with HIV., in Stat Med, vol. 17, n. 2, gennaio 1998, pp. 169-81, PMID 9483727.
- ^ S. Duncan, R. Jones; M. McIntyre; A. Pilsniak; J. Trott; N. Desmond, Managing HIV in pregnancy in a community-based sexual health clinic: a decade in review., in Int J STD AIDS, vol. 23, n. 11, novembre 2012, pp. 806-9, DOI:10.1258/ijsa.2012.011466, PMID 23155101.
- ^ V. Savasi, L. Mandia; A. Laoreti; I. Cetin, Reproductive assistance in HIV serodiscordant couples., in Hum Reprod Update, novembre 2012, DOI:10.1093/humupd/dms046, PMID 23146867.
- ^ MR. Loutfy, S. Margolese; DM. Money; M. Gysler; S. Hamilton; MH. Yudin, Canadian HIV pregnancy planning guidelines., in J Obstet Gynaecol Can, vol. 34, n. 6, giugno 2012, pp. 575-90, PMID 22673174.
- ^ A. Schuffner, AP. Lisboa; VB. Rosa; MM. Silva, Use of assisted reproductive technology to separate sperm from human immunodeficiency virus infected men resulting in pregnancy among serodiscordant couples., in Braz J Infect Dis, vol. 15, n. 4, pp. 397-8, PMID 21861015.
- ^ a b c Ministero della Salute, Hiv e Aids - Come non si trasmette il virus, su salute.gov.it. URL consultato il 1º dicembre 2011 (archiviato dall'url originale il 4 gennaio 2012).
- ^ Ministero della Salute, Prevenzione e controlli - Promozione della salute - AIDS - Faq, su salute.gov.it. URL consultato il 1º dicembre 2011 (archiviato dall'url originale il 4 gennaio 2012).
- ^ Iqbal MM., Can we get AIDS from mosquito bites?, in J La State Med Soc., vol. 151, agosto 1999.
- ^ Mazloomy SS, Baghianimoghadam MH., Knowledge and attitude about HIV/ AIDS of schoolteachers in Yazd, Islamic Republic of Iran., in East Mediterr Health J., vol. 14, marzo-aprile 2008, pp. 292-297.
- ^ Kalichman, p. 205.
- ^ Denying science, in Nat. Med., vol. 12, n. 4, 2006, p. 369, DOI:10.1038/nm0406-369, PMID 16598265.«To support their ideas, some AIDS denialists have also misappropriated a scientific review in Nature Medicine which opens with this reasonable statement: "Despite considerable advances in HIV science in the past 20 years, the reason why HIV-1 infection is pathogenic is still debated."»
- ^ The Durban Declaration., in Nature, vol. 406, n. 6791, luglio 2000, pp. 15-6, DOI:10.1038/35017662, PMID 10894520.
- ^ (EN) Curtis T, The origin of AIDS, in Rolling Stone, n. 626, 1992, pp. 54–59, 61, 106, 108. URL consultato il 1º gennaio 2012 (archiviato dall'url originale il 2 aprile 2017).
- ^ Hooper E, The River: A Journey to the Source of HIV and AIDS, prima, Boston, Massachusetts, Little Brown & Co, 1999, pp. 1–1070, ISBN 0-316-37261-7.
- ^ Worobey M, Santiago ML, Keele BF, Jean-Bosco N. Ndjango, Jeffrey B. Joy, Bernard L. Labama, Benoît D. Dhed'a, Andrew Rambaut e Paul M. Sharp, Origin of AIDS: contaminated polio vaccine theory refuted, in Nature, vol. 428, n. 6985, 2004, p. 820, DOI:10.1038/428820a, PMID 15103367.
- ^ Berry N, Jenkins A, Martin J, Clare Davis, David Wood, Geoffrey Schild, Margareta Bottiger, Harvey Holmes e Philip Minor, Mitochondrial DNA and retroviral RNA analyses of archival oral polio vaccine (OPV CHAT) materials: evidence of macaque nuclear sequences confirms substrate identity, in Vaccine, vol. 23, n. 14, 2005, pp. 1639-1648, DOI:10.1016/j.vaccine.2004.10.038, PMID 15705467.
- ^ Oral Polio Vaccine and HIV / AIDS: Questions and Answers, su cdc.gov, Centers for Disease Control and Prevention, 23 marzo 2004. URL consultato il 20 novembre 2006 (archiviato dall'url originale il 23 novembre 2006).
- ^ Treccani.it, Universo del corpo, su treccani.it, 1999. URL consultato il 20 novembre 2012.
- ^ Clerici M, Balotta C, Meroni L, Enrica Ferrario, Chiara Riva, Daria Trabattoni, Annalisa Ridolfo, Marialuisa Villa e Gene M. Shearer, Type 1 cytokine production and low prevalence of viral isolation correlate with long-term non progression in HIV infection, in AIDS Res. Hum. Retroviruses., vol. 12, n. 11, 1996, pp. 1053-1061, DOI:10.1089/aid.1996.12.1053, PMID 8827221.
- ^ Morgan D, Mahe C, Mayanja B, Whitworth JA, Progression to symptomatic disease in people infected with HIV-1 in rural Uganda: prospective cohort study, in BMJ, vol. 324, n. 7331, 2002, pp. 193-196, DOI:10.1136/bmj.324.7331.193, PMID 11809639.
- ^ Tang J, Kaslow RA, The impact of host genetics on HIV infection and disease progression in the era of highly active antiretroviral therapy, in AIDS, vol. 17, Suppl 4, 2003, pp. S51–S60, DOI:10.1097/00002030-200317004-00006, PMID 15080180.
- ^ Campbell GR, Pasquier E, Watkins J, V Bourgarel-Rey, V Peyrot, D Esquieu, P Barbier, J De Mareuil e D Braguer, The glutamine-rich region of the HIV-1 Tat protein is involved in T-cell apoptosis, in J. Biol. Chem., vol. 279, n. 46, 2004, pp. 48197-48204, DOI:10.1074/jbc.M406195200, PMID 15331610.
- ^ Campbell GR, Watkins JD, Esquieu D, Pasquier E, Loret EP, Spector SA, The C terminus of HIV-1 Tat modulates the extent of CD178-mediated apoptosis of T cells, in J. Biol. Chem., vol. 280, n. 46, 2005, pp. 38376-39382, DOI:10.1074/jbc.M506630200, PMID 16155003.
- ^ Senkaali D, Muwonge R, Morgan D, Yirrell D, Whitworth J, Kaleebu P, The relationship between HIV type 1 disease progression and V3 serotype in a rural Ugandan cohort, in AIDS Res. Hum. Retroviruses., vol. 20, n. 9, 2005, pp. 932-937, DOI:10.1089/aid.2004.20.932, PMID 15585080.
- ^ DA. Guss, The acquired immune deficiency syndrome: an overview for the emergency physician, Part 1., in J Emerg Med, vol. 12, n. 3, pp. 375-84, PMID 8040596.
- ^ Nell'era della HAART aspettativa di vita maggiore di 30 anni, su poloinformativohiv.it, 29 gennaio 2010 (archiviato dall'url originale il 20 gennaio 2012).
- ^ (EN) HAART increases HIV-positive people's life expectancy by average of 13 years, su news-medical.net, 29 luglio 2008.
- ^ A 15-Year Jump in Life Expectancy for People With HIV, su aidsmeds.com, 16 luglio 2013. URL consultato il 30 luglio 2013 (archiviato dall'url originale il 6 agosto 2013).
- ^ a b c d e f g h i WHO case definitions of HIV for surveillance and revised clinical staging and immunological classification of HIV-related disease in adults and children. (PDF), Geneva, World Health Organization, 2007, pp. 6–16, ISBN 978-92-4-159562-9.
- ^ a b c d e M Vogel, Schwarze-Zander, C; Wasmuth, JC; Spengler, U; Sauerbruch, T; Rockstroh, JK, The treatment of patients with HIV, in Deutsches Ärzteblatt international, vol. 107, 28–29, 2010 Jul, pp. 507–15; quiz 516, DOI:10.3238/arztebl.2010.0507, PMID 20703338.
- ^ a b Kumaranayake L, Watts C, Resource allocation and priority setting of HIV/AIDS interventions: addressing the generalized epidemic in sub-Saharan Africa, in J. Int. Dev., vol. 13, n. 4, 2001, pp. 451-466, DOI:10.1002/jid.798.
- ^ a b Mandell, Bennett, Dolin, capitolo 18.
- ^ Weber B, Screening of HIV infection: role of molecular and immunological assays, in Expert Rev. Mol. Diagn., vol. 6, n. 3, 2006, pp. 399-411, DOI:10.1586/14737159.6.3.399, PMID 16706742.
- ^ eMedicine – HIV Infection (Pediatrics: General Medicine), su medscape.com. URL consultato il 1º novembre 2011.
- ^ Tóth FD, Bácsi A, Beck Z, Szabó J, Vertical transmission of human immunodeficiency virus, in Acta Microbiol Immunol Hung, vol. 48, 3–4, 2001, pp. 413-27, DOI:10.1556/AMicr.48.2001.3-4.10, PMID 11791341.
- ^ a b World Health Organization, Interim proposal for a WHO staging system for HIV infection and disease, in WHO Wkly Epidem. Rec., vol. 65, n. 29, 1990, pp. 221-228, PMID 1974812.
- ^ a b Richard M. Selik, Eve D. Mokotoff; Bernard Branson; S. Michele Owen; Suzanne Whitmore; H. Irene Hall, Revised surveillance case definition for HIV infection--United States, 2014., in MMWR Recomm Rep, vol. 63, RR-03, 11 aprile 2014, pp. 1-10, PMID 24717910.
- ^ Mandell, Bennett, Dolin, p. 121.
- ^ Hamlyn E, Easterbrook P, Occupational exposure to HIV and the use of post-exposure prophylaxis, in Occup Med (Lond), vol. 57, n. 5, agosto 2007, pp. 329-36, DOI:10.1093/occmed/kqm046, PMID 17656498.
- ^ (EN) A Pocket Guide to Adult HIV/AIDS Treatment February 2006 edition (PDF), su hab.hrsa.gov, Department of Health and Human Services, febbraio 2006. URL consultato il 20 novembre 2012.
- ^ Guidelines for the Use of Antiretroviral Agents in Pediatric HIV Infection (PDF), su aidsinfo.nih.gov, Department of Health and Human Services Working Group on Antiretroviral Therapy and Medical Management of HIV-Infected Children, 3 novembre 2005. URL consultato il 10 gennaio 2013 (archiviato dall'url originale il 15 maggio 2012).
- ^ Guidelines for the Use of Antiretroviral Agents in HIV-1-Infected Adults and Adolescents (PDF), su aidsinfo.nih.gov, Department of Health and Human Services Panel on Clinical Practices for Treatment of HIV Infection, 6 ottobre 2005. URL consultato il 10 gennaio 2013 (archiviato dall'url originale il 18 agosto 2014).
- ^ (EN) When is the best time to start antiretroviral therapy in people with HIV infection, who have not received antiretroviral treatment before and who do not have any symptoms of HIV illness?, DOI:10.1002/14651858.CD008272.pub2.
- ^ J. Martinez-Picado, MP. DePasquale; N. Kartsonis; GJ. Hanna; J. Wong; D. Finzi; E. Rosenberg; HF. Gunthard; L. Sutton; A. Savara; CJ. Petropoulos, Antiretroviral resistance during successful therapy of HIV type 1 infection., in Proc Natl Acad Sci U S A, vol. 97, n. 20, settembre 2000, pp. 10948-53, PMID 11005867.
- ^ Dybul M, Fauci AS, Bartlett JG, Kaplan JE, Pau AK; Panel on Clinical Practices for Treatment of HIV., Guidelines for using antiretroviral agents among HIV-infected adults and adolescents, in Ann. Intern. Med., vol. 137, 5 Pt 2, 2002, pp. 381-433, PMID 12617573.
- ^ Blankson JN, Persaud D, Siliciano RF, The challenge of viral reservoirs in HIV-1 infection, in Annu. Rev. Med., vol. 53, 2002, pp. 557-593, DOI:10.1146/annurev.med.53.082901.104024, PMID 11818490.
- ^ Palella FJ, Delaney KM, Moorman AC, Loveless MO, Fuhrer J, Satten GA, Aschman DJ, Holmberg SD, Declining morbidity and mortality among patients with advanced human immunodeficiency virus infection, in N. Engl. J. Med., vol. 338, n. 13, 1998, pp. 853-860, DOI:10.1056/NEJM199803263381301, PMID 9516219.
- ^ Wood E, Hogg RS, Yip B, Harrigan PR, O'Shaughnessy MV, Montaner JS, Is there a baseline CD4 cell count that precludes a survival response to modern antiretroviral therapy?, in AIDS, vol. 17, n. 5, 2003, pp. 711-720, DOI:10.1097/00002030-200303280-00009, PMID 12646794.
- ^ Chene G, Sterne JA, May M, Costagliola D, Ledergerber B, Phillips AN, Dabis F, Lundgren J, D'Arminio Monforte A, de Wolf F, Hogg R, Reiss P, Justice A, Leport C, Staszewski S, Gill J, Fatkenheuer G, Egger ME and the Antiretroviral Therapy Cohort Collaboration, Prognostic importance of initial response in HIV-1 infected patients starting potent antiretroviral therapy: analysis of prospective studies, in Lancet, vol. 362, n. 9385, 2003, pp. 679-686, DOI:10.1016/S0140-6736(03)14229-8, PMID 12957089.
- ^ a b c Morgan D, Mahe C, Mayanja B, Okongo JM, Lubega R, Whitworth JA, HIV-1 infection in rural Africa: is there a difference in median time to AIDS and survival compared with that in industrialized countries?, in AIDS, vol. 16, n. 4, 2002, pp. 597-632, DOI:10.1097/00002030-200203080-00011, PMID 11873003.
- ^ a b c Knoll B, Lassmann B, Temesgen Z, Current status of HIV infection: a review for non-HIV-treating physicians, in Int J Dermatol, vol. 46, n. 12, 2007, pp. 1219-28, DOI:10.1111/j.1365-4632.2007.03520.x, PMID 18173512.
- ^ Zwahlen M, Egger M, Progression and mortality of untreated HIV-positive individuals living in resource-limited settings: update of literature review and evidence synthesis (PDF), UNAIDS Obligation HQ/05/422204, 2006. URL consultato il 19 marzo 2008 (archiviato dall'url originale il 9 aprile 2008).
- ^ a b Antiretroviral Therapy Cohort Collaboration, Life expectancy of individuals on combination antiretroviral therapy in high-income countries: a collaborative analysis of 14 cohort studies, in Lancet, vol. 372, n. 9635, 2008, pp. 293-9, DOI:10.1016/S0140-6736(08)61113-7, PMID 18657708.
- ^ Schackman BR, Gebo KA, Walensky RP, Losina E, Muccio T, Sax PE, Weinstein MC, Seage GR 3rd, Moore RD, Freedberg KA., The lifetime cost of current HIV care in the United States, in Med Care, vol. 44, n. 11, 2006, pp. 990-997, DOI:10.1097/01.mlr.0000228021.89490.2a, PMID 17063130.
- ^ AI van Sighem, Gras, LA; Reiss, P; Brinkman, K; de Wolf, F; ATHENA national observational cohort, study, Life expectancy of recently diagnosed asymptomatic HIV-infected patients approaches that of uninfected individuals, in AIDS (London, England), vol. 24, n. 10, 19 giugno 2010, pp. 1527-35, DOI:10.1097/QAD.0b013e32833a3946, PMID 20467289.
- ^ M. Vogel, C. Schwarze-Zander; JC. Wasmuth; U. Spengler; T. Sauerbruch; JK. Rockstroh, The treatment of patients with HIV., in Dtsch Arztebl Int, vol. 107, n. 28-29, luglio 2010, pp. 507-15; quiz 516, DOI:10.3238/arztebl.2010.0507, PMID 20703338.
- ^ UNAIDS 2011 pg. 60–70
- ^ [edited by] Blaine T. Smith, Concepts in immunology and immunotherapeutics, 4ª ed., Bethesda, Md., American Society of Health-System Pharmacists, 2008, pp. 143, ISBN 978-1-58528-127-5.
- ^ a b MC Cheung, Pantanowitz, L; Dezube, BJ, AIDS-related malignancies: emerging challenges in the era of highly active antiretroviral therapy, in The oncologist, vol. 10, n. 6, 2005 Jun–Jul, pp. 412-26, DOI:10.1634/theoncologist.10-6-412, PMID 15967835.
- ^ Tang J, Kaslow RA, The impact of host genetics on HIV infection and disease progression in the era of highly active antiretroviral therapy, in AIDS, vol. 17, Suppl 4, 2003, pp. S51–S60, DOI:10.1097/00002030-200317004-00006, PMID 15080180.
- ^ Lawn SD, AIDS in Africa: the impact of co-infections on the pathogenesis of HIV-1 infection, in J. Infect. Dis., vol. 48, n. 1, 2004, pp. 1-12, DOI:10.1016/j.jinf.2003.09.001, PMID 14667787.
- ^ Campbell GR, Pasquier E, Watkins J, V Bourgarel-Rey, V Peyrot, D Esquieu, P Barbier, J De Mareuil e D Braguer, The glutamine-rich region of the HIV-1 Tat protein is involved in T-cell apoptosis, in J. Biol. Chem., vol. 279, n. 46, 2004, pp. 48197-48204, DOI:10.1074/jbc.M406195200, PMID 15331610.
- ^ Campbell GR, Watkins JD, Esquieu D, Pasquier E, Loret EP, Spector SA, The C terminus of HIV-1 Tat modulates the extent of CD178-mediated apoptosis of T cells, in J. Biol. Chem., vol. 280, n. 46, 2005, pp. 38376-39382, DOI:10.1074/jbc.M506630200, PMID 16155003.
- ^ Tuberculosis, su Fact sheet 104, World Health Organization, marzo 2012. URL consultato il 29 agosto 2012.
- ^ Pennsylvania, Rubin's pathology : clinicopathologic foundations of medicine, a cura di Raphael Rubin, David S. Strayer, Emanuel Rubin e Gonzalo Aponte, sesta, Philadelphia, Wolters Kluwer Health/Lippincott Williams & Wilkins, 2011, p. 154, ISBN 978-1-60547-968-2.
- ^ SP. Woods, DJ. Moore; E. Weber; I. Grant, Cognitive neuropsychology of HIV-associated neurocognitive disorders., in Neuropsychol Rev, vol. 19, n. 2, giugno 2009, pp. 152-68, DOI:10.1007/s11065-009-9102-5, PMID 19462243.
- ^ TT. Brown, RB. Qaqish, Antiretroviral therapy and the prevalence of osteopenia and osteoporosis: a meta-analytic review., in AIDS, vol. 20, n. 17, novembre 2006, pp. 2165-74, DOI:10.1097/QAD.0b013e32801022eb, PMID 17086056.
- ^ a b FA. Post, SG. Holt, Recent developments in HIV and the kidney., in Curr Opin Infect Dis, vol. 22, n. 1, febbraio 2009, pp. 43-8, DOI:10.1097/QCO.0b013e328320ffec, PMID 19106702.
- ^ Boshoff C, Weiss R, AIDS-related malignancies, in Nat. Rev. Cancer, vol. 2, n. 5, 2002, pp. 373-382, DOI:10.1038/nrc797, PMID 12044013.
- ^ Yarchoan R, Tosato G, Little RF, Therapy insight: AIDS-related malignancies – the influence of antiviral therapy on pathogenesis and management, in Nat. Clin. Pract. Oncol., vol. 2, n. 8, 2005, pp. 406-415, DOI:10.1038/ncponc0253, PMID 16130937.
- ^ Burgoyne RW, Tan DH, Prolongation and quality of life for HIV-infected adults treated with highly active antiretroviral therapy (HAART): a balancing act, in J. Antimicrob. Chemother., vol. 61, n. 3, marzo 2008, pp. 469-73, DOI:10.1093/jac/dkm499, PMID 18174196.
- ^ Karlsson Hedestam GB, Fouchier RA, Phogat S, Burton DR, Sodroski J, Wyatt RT, The challenges of eliciting neutralizing antibodies to HIV-1 and to influenza virus, in Nat. Rev. Microbiol., vol. 6, n. 2, febbraio 2008, pp. 143-55, DOI:10.1038/nrmicro1819, PMID 18197170.
- ^ Laurence J, Hepatitis A and B virus immunization in HIV-infected persons, in AIDS Reader, vol. 16, n. 1, 2006, pp. 15-17, PMID 16433468.
- ^ Treating opportunistic infections among HIV-infected adults and adolescents. Recommendations from CDC, the National Institutes of Health, and the HIV Medicine Association/Infectious Diseases Society of America., Department of Health and Human Services, 2 febbraio 2007. URL consultato il 10 gennaio 2013.
- ^ Dan Even, Hebrew U. researchers develop treatment to kill HIV cells, in Haaretz, 3 settembre 2010. URL consultato il 10 gennaio 2013 (archiviato dall'url originale il 6 settembre 2010).
- ^ Aviad Levin, Hayouka, Zvi; Friedler, Assaf; Loyter; Abraham, Specific eradication of HIV-1 from infected cultured cells, in AIDS Research and Therapy, vol. 7, n. 31, 19 agosto 2010, p. 31, DOI:10.1186/1742-6405-7-31, PMID 20723214. URL consultato il 10 gennaio 2013 (archiviato dall'url originale il 26 agosto 2010).
- ^ Abigail Klein Leichman, On the HIV warpath, 10 gennaio 2013. URL consultato l'11 ottobre 2010 (archiviato dall'url originale l'11 ottobre 2010).
- ^ N. Scotti, L. Buonaguro; ML. Tornesello; T. Cardi; FM. Buonaguro, Plant-based anti-HIV-1 strategies: vaccine molecules and antiviral approaches., in Expert Rev Vaccines, vol. 9, n. 8, agosto 2010, pp. 925-36, DOI:10.1586/erv.10.79, PMID 20673014.
- ^ DE. Webster, MC. Thomas; R. Pickering; A. Whyte; IB. Dry; PR. Gorry; SL. Wesselingh, Is there a role for plant-made vaccines in the prevention of HIV/AIDS?, in Immunol Cell Biol, vol. 83, n. 3, giugno 2005, pp. 239-47, DOI:10.1111/j.1440-1711.2005.01341.x, PMID 15877601.
- ^ a b German HIV patient cured after stem cell transplant, in Belfast Telegraph, 15 dicembre 2010. URL consultato il 10 gennaio 2013.
- ^ Mark Schoofs, A Doctor, a Mutation and a Potential Cure for AIDS: A Bone Marrow Transplant to Treat a Leukemia Patient Also Gives Him Virus-Resistant Cells; Many Thanks, Sample 61, in Wall Street Journal, novembre 2008. URL consultato il 10 gennaio 2013.
- ^ (EN) New England Journal of Medicine, Not an HIV Cure, but Encouraging New Directions, su nejm.org. URL consultato il 10 gennaio 2013.
- ^ Cohen M.S., Chen Y. Q., McCauley M., Gamble T., Hosseinipour M. C., Kumarasamy N., Hakim J. G., Kumwenda J., Grinsztejn B., Pilotto J. H., Godbole S. V., Mehendale S., Chariyalertsak S., Santos B. R., Mayer K. H., Hoffman I. F., Eshleman S. H., Piwowar-Manning E., Wang L., Makhema J., Mills L. A., de Bruyn G., Sanne I., Eron J., Gallant J., Havlir D., Swindells S., Ribaudo H., Elharrar V., Burns D., Taha T. E., Nielsen-Saines K., Celentano D., Essex M., Fleming T. R., HPTN 052 Study Team, Prevention of HIV-1 Infection with Early Antiretroviral Therapy, in The New England Journal of Medicine, vol. 365, n. 6, agosto 2011, pp. 493-50, DOI:10.1056/NEJMoa1105243, PMID 21767103.
- ^ Hammer Scott M., Antiretroviral Treatment as Prevention, in The New England Journal of Medicine, vol. 365, n. 6, agosto 2011, pp. 561-2, DOI:10.1056/NEJMe1107487, PMID 21767102.
- ^ de Bruyn G., Magaret A., Baeten J. M., Lingappa J., Ndase P., Celum C., Wald A., For The Partners In Prevention Hsv-Hiv Transmission Study Team, Mortality in members of HIV-1 serodiscordant couples in Africa and implications for antiretroviral therapy initiation: Results of analyses from a multicenter randomized trial, in BMC Innfectious Disease, vol. 12, n. 1, ottobre 2012, p. 277, DOI:10.1186/1471-2334-12-277, PMID 23130818.
- ^ Geng E. H., Hare C. B., Kahn J. O., Jain V., Van Nunnery T., Christopoulos K. A., Deeks S. G., Gandhi M., Havlir D. V., The Effect of a “Universal Antiretroviral Therapy” Recommendation on HIV RNA Levels Among HIV-Infected Patients Entering Care With a CD4 Count Greater Than 500/µL in a Public Health Setting, in Clinical Innfectious Disease, vol. 55, n. 12, Oxford University Press, settembre 2012, pp. 1690-1697, DOI:10.1093/cid/cis750, PMID 22955429.
- ^ GJia Z., Ruan Y., Li Q., Xie P., Li P., Wang X., Chen R. Y., Shao Y., Antiretroviral therapy to prevent HIV transmission in serodiscordant couples in China (2003-11): a national observational cohort study, in The Lancet, S0140-6736, n. 12, novembre 2012, pp. 61898-4, DOI:10.1016/S0140-6736(12)61898-4, PMID 23206835.
- ^ TH. Rider, CE. Zook; TL. Boettcher; ST. Wick; JS. Pancoast; BD. Zusman, Broad-spectrum antiviral therapeutics., in PLoS One, vol. 6, n. 7, luglio 2011, pp. e22572, DOI:10.1371/journal.pone.0022572, PMID 21818340.
- ^ R Crosby, Bounse, S, Condom effectiveness: where are we now?, in Sexual health, vol. 9, n. 1, 2012 Mar, pp. 10-7, DOI:10.1071/SH11036, PMID 22348628.
- ^ Condom Facts and Figures, su wpro.who.int, WHO, agosto 2003. URL consultato il 10 gennaio 2013.
- ^ MF Gallo, Kilbourne-Brook, M; Coffey, PS, A review of the effectiveness and acceptability of the female condom for dual protection, in Sexual health, vol. 9, n. 1, 2012 Mar, pp. 18-26, DOI:10.1071/SH11037, PMID 22348629.
- ^ C Celum, Baeten, JM, Tenofovir-based pre-exposure prophylaxis for HIV prevention: evolving evidence, in Current opinion in infectious diseases, vol. 25, n. 1, 2012 Feb, pp. 51-7, DOI:10.1097/QCO.0b013e32834ef5ef, PMID 22156901.
- ^ M Baptista, Ramalho-Santos, J, Spermicides, microbicides and antiviral agents: recent advances in the development of novel multi-functional compounds, in Mini reviews in medicinal chemistry, vol. 9, n. 13, 1º novembre 2009, pp. 1556-67, DOI:10.2174/138955709790361548, PMID 20205637.
- ^ N Siegfried, Muller, M; Deeks, JJ; Volmink, J, Male circumcision for prevention of heterosexual acquisition of HIV in men, in Nandi Siegfried (a cura di), Cochrane database of systematic reviews (Online), n. 2, 15 aprile 2009, pp. CD003362, DOI:10.1002/14651858.CD003362.pub2, PMID 19370585.
- ^ WHO and UNAIDS announce recommendations from expert consultation on male circumcision for HIV prevention, su who.int, World Health Organization, 28 marzo 2007.
- ^ N Larke, Male circumcision, HIV and sexually transmitted infections: a review, in British journal of nursing (Mark Allen Publishing), vol. 19, n. 10, 27 maggio 2010 – Jun 9, pp. 629-34, PMID 20622758.
- ^ HH Kim, Li, PS, Goldstein, M, Male circumcision: Africa and beyond?, in Current opinion in urology, vol. 20, n. 6, 2010 Nov, pp. 515-9, DOI:10.1097/MOU.0b013e32833f1b21, PMID 20844437.
- ^ DJ Templeton, Millett, GA, Grulich, AE, Male circumcision to reduce the risk of HIV and sexually transmitted infections among men who have sex with men, in Current opinion in infectious diseases, vol. 23, n. 1, 2010 Feb, pp. 45-52, DOI:10.1097/QCO.0b013e328334e54d, PMID 19935420.
- ^ CS. Wiysonge, EJ. Kongnyuy, M. Shey, AS. Muula, OB. Navti, EA. Akl e YR. Lo, Male circumcision for prevention of homosexual acquisition of HIV in men, in Charles Shey Wiysonge (a cura di), Cochrane Database Syst Rev, n. 6, 2011, pp. CD007496, DOI:10.1002/14651858.CD007496.pub2, PMID 21678366.
- ^ Eaton LA, Kalichman S, Risk compensation in HIV prevention: implications for vaccines, microbicides, and other biomedical HIV prevention technologies, in Curr HIV/AIDS Rep, vol. 4, n. 4, dicembre 2007, pp. 165-72, DOI:10.1007/s11904-007-0024-7, PMID 18366947.
- ^ Utz-Billing I, Kentenich H, Female genital mutilation: an injury, physical and mental harm, in J Psychosom Obstet Gynaecol, vol. 29, n. 4, dicembre 2008, pp. 225-9, DOI:10.1080/01674820802547087, PMID 19065392.
- ^ Underhill K, Operario D, Montgomery P, Abstinence-only programs for HIV infection prevention in high-income countries, in Don Operario (a cura di), Cochrane Database of Systematic Reviews, n. 4, 2008, pp. CD005421, DOI:10.1002/14651858.CD005421.pub2, PMID 17943855. URL consultato il 6 settembre 2012 (archiviato dall'url originale il 25 novembre 2010).
- ^ (EN) The ABC of HIV Prevention, su avert.org, AVERT. URL consultato il 29 gennaio 2013.
- ^ Daniel T. Helperin, A Surprising Prevention Success: Why Did the HIV Epidemic Decline in Zimbabwe?, 8 febbraio 2011, DOI:10.1371/journal.pmed.1000414, PMID 21346807.
- ^ EM. Murphy, ME. Greene; A. Mihailovic; P. Olupot-Olupot, Was the ABC approach (abstinence, being faithful, using condoms) responsible for Uganda's decline in HIV?, in PLoS Med, vol. 3, n. 9, settembre 2006, pp. e379, DOI:10.1371/journal.pmed.0030379, PMID 17002505.
- ^ DT. Halperin, MJ. Steiner; MM. Cassell; EC. Green; N. Hearst; D. Kirby; HD. Gayle; W. Cates, The time has come for common ground on preventing sexual transmission of HIV., in Lancet, vol. 364, n. 9449, pp. 1913-5, DOI:10.1016/S0140-6736(04)17487-4, PMID 15566989.
- ^ MV Tolli, Effectiveness of peer education interventions for HIV prevention, adolescent pregnancy prevention and sexual health promotion for young people: a systematic review of European studies, in Health education research, 28 maggio 2012, DOI:10.1093/her/cys055, PMID 22641791.
- ^ Patel VL, Yoskowitz NA, Kaufman DR, Shortliffe EH, Discerning patterns of human immunodeficiency virus risk in healthy young adults, in Am J Med, vol. 121, n. 4, 2008, pp. 758-764, DOI:10.1016/j.amjmed.2008.04.022, PMID 18724961.
- ^ BE Ng, Butler, LM; Horvath, T; Rutherford, GW, Population-based biomedical sexually transmitted infection control interventions for reducing HIV infection, in Lisa M Butler (a cura di), Cochrane database of systematic reviews (Online), n. 3, 16 marzo 2011, pp. CD001220, DOI:10.1002/14651858.CD001220.pub3, PMID 21412869.
- ^ a b A Coutsoudis, Kwaan, L; Thomson, M, Prevention of vertical transmission of HIV-1 in resource-limited settings, in Expert review of anti-infective therapy, vol. 8, n. 10, 2010 Oct, pp. 1163-75, DOI:10.1586/eri.10.94, PMID 20954881.
- ^ AE Kurth, Celum, C; Baeten, JM; Vermund, SH; Wasserheit, JN, Combination HIV prevention: significance, challenges, and opportunities, in Current HIV/AIDS reports, vol. 8, n. 1, 2011 Mar, pp. 62-72, DOI:10.1007/s11904-010-0063-3, PMID 20941553.
- ^ N Siegfried, van der Merwe, L; Brocklehurst, P; Sint, TT, Antiretrovirals for reducing the risk of mother-to-child transmission of HIV infection, in Nandi Siegfried (a cura di), Cochrane database of systematic reviews (Online), n. 7, 6 luglio 2011, pp. CD003510, DOI:10.1002/14651858.CD003510.pub3, PMID 21735394.
- ^ T Horvath, Madi, BC; Iuppa, IM; Kennedy, GE; Rutherford, G; Read, JS, Interventions for preventing late postnatal mother-to-child transmission of HIV, in Tara Horvath (a cura di), Cochrane database of systematic reviews (Online), n. 1, 21 gennaio 2009, pp. CD006734, DOI:10.1002/14651858.CD006734.pub2, PMID 19160297.
- ^ a b V. Barlet, [Technological evolutions in blood donation screening and their impact on the residual risk]., in Transfus Clin Biol, vol. 18, n. 2, aprile 2011, pp. 292-301, DOI:10.1016/j.tracli.2011.02.025, PMID 21466969.
- ^ Michelina Miceli, Angela Candido, Test di amplificazione degli acidi nucleici virali: un nuovo approccio allo screening delle malattie trasmissibili con la terapia trasfusionale (PDF), Roma, Centro Nazionale Trasfusione Sangue. URL consultato il 27 novembre 2012 (archiviato dall'url originale il 22 dicembre 2013).
- ^ RN. Makroo, M. Chowdhry; A. Bhatia; B. Arora; NL. Rosamma, Prevalence of HIV among blood donors in a tertiary care centre of north India., in Indian J Med Res, vol. 134, n. 6, dicembre 2011, pp. 950-3, DOI:10.4103/0971-5916.92640, PMID 22310827.
- ^ a b R. Offergeld, S. Ritter; O. Hamouda, [HIV, HCV, HBV and syphilis surveillance among blood donors in Germany 2008-2010]., in Bundesgesundheitsblatt Gesundheitsforschung Gesundheitsschutz, vol. 55, n. 8, agosto 2012, pp. 907-13, DOI:10.1007/s00103-012-1516-1, PMID 22842883.
- ^ AVIS, Sicurezza e Test, su avis.it. URL consultato il 10 gennaio 2013 (archiviato dall'url originale il 10 gennaio 2013).
- ^ La sicurezza del sangue trasfuso (PDF), su roche.it. URL consultato il 10 gennaio 2013 (archiviato dall'url originale l'8 ottobre 2013).
- ^ a b c HIV exposure through contact with body fluids, in Prescrire Int, vol. 21, n. 126, aprile 2012, pp. 100–1, 103–5, PMID 22515138.
- ^ JA Linden, Clinical practice. Care of the adult patient after sexual assault, in The New England Journal of Medicine, vol. 365, n. 9, 1º settembre 2011, pp. 834-41, DOI:10.1056/NEJMcp1102869, PMID 21879901.
- ^ TN Young, Arens, FJ; Kennedy, GE; Laurie, JW; Rutherford, G, Antiretroviral post-exposure prophylaxis (PEP) for occupational HIV exposure, in Taryn Young (a cura di), Cochrane database of systematic reviews (Online), n. 1, 24 gennaio 2007, pp. CD002835, DOI:10.1002/14651858.CD002835.pub3, PMID 17253483.
- ^ C Kripke, Antiretroviral prophylaxis for occupational exposure to HIV, in American family physician, vol. 76, n. 3, 1º agosto 2007, pp. 375-6, PMID 17708137.
- ^ a b c Mandell, Bennett, Dolin, p. 117.
- ^ Bell C, Devarajan S, Gersbach H, The long-run economic costs of AIDS: theory and an application to South Africa (PDF), World Bank Policy Research Working Paper No. 3152, 2003. URL consultato il 28 aprile 2008 (archiviato dall'url originale il 5 giugno 2013).
- ^ a b Greener R, AIDS and macroeconomic impact (PDF), in S, Forsyth (ed.) (a cura di), State of The Art: AIDS and Economics, IAEN, 2002, pp. 49–55.
- ^ Over M, The macroeconomic impact of AIDS in Sub-Saharan Africa, Population and Human Resources Department (PDF), The World Bank, 1992. URL consultato il 3 maggio 2008 (archiviato dall'url originale il 27 maggio 2008).
- ^ Michel Schooyans, L'AIDS e il preservativo, in L'Espresso Online, Gruppo Editoriale L'Espresso Spa, 15 dicembre 2012. URL consultato il 29 gennaio 2013.
- ^ pp. 217-226 Michel Schooyans, Terrorismo dal volto umano, Siena, Cantagalli, 2009, ISBN 978-88-8272-473-3. URL consultato il 29 gennaio 2013.
- ^ Catechismo della Chiesa cattolica - Compendio, Parte terza, Sezione seconda, cap. II, nn. 497-498.
- ^ Francesco Ognibene, Melina: «Sessualità banalizzata Benedetto XVI va oltre» (PDF), in Avvenire, 23 novembre 2010. URL consultato il 29 gennaio 2013 (archiviato dall'url originale il 30 luglio 2013).
- ^ Thirty years after AIDS discovery, appreciation growing for Catholic approach, su catholicnewsagency.com, 5 giugno 2011. URL consultato il 1º novembre 2011.
- ^ (EN) Carrie Gress, AIDS in Africa: Abstinence works, in Zenit, Innovative Media, Inc., 27 febbraio 2008. URL consultato il 29 gennaio 2013 (archiviato dall'url originale il 25 novembre 2011).
- ^ Benedetto XVI, Luce del mondo, Milano, Mondadori, 2012, ISBN 978-88-520-2581-5. URL consultato il 29 gennaio 2013.
- ^ redazione, Campagna otto per mille valdese. “Un pozzo per l'acqua, un profilattico contro l'AIDS, un sorriso alla vita”. 217 progetti in Italia e nel mondo a favore della vita, su fedevangelica.it, Federazione delle chiese evangeliche in Italia, 17 aprile 2007. URL consultato il 29 gennaio 2013. (archiviato dall'url originale il 22 dicembre 2013).
Bibliografia
[modifica | modifica wikitesto]- A. Maccabruni, D. Caselli, E. G. Rondanelli (a cura di), Aids pediatrico, PICCIN, 1996, ISBN 978-88-299-1258-2.
- M. Moroni, S. Antinori, V. Vullo, Manuale di malattie infettive, Elsevier srl, 2012, ISBN 978-88-214-3362-7.
- (EN) Elizabeth Fee, Daniel M. Fox (a cura di), AIDS: The Burdens of History, University of California Press, 1988, ISBN 978-0-520-06396-9.
- (EN) Sigall K. Bell, Kevin Selby, Courtney L. McMickens, Kevin J. Selby, M.D., AIDS - Biographies of Disease, a cura di Sigall K. Bell, ABC-CLIO, 2011, ISBN 978-0-313-37682-5.
- (EN) Carol Sonenklar, Aids, Twenty-First Century Books, 2011, ISBN 978-0-8225-8581-7.
- (EN) Benjamin Weeks, Edward Alcamo, AIDS: The Biological Basis: The Biological Basis, Jones & Bartlett Learning, 2011, ISBN 978-0-7637-6324-4.
- (EN) Kenrad E. Nelson, Carolyn Masters Williams (a cura di), Infectious Disease Epidemiology: Theory And Practice, 2ª ed., Jones & Bartlett Learning, 2007, ISBN 978-0-7637-2879-3.
- (EN) Sherwood L. Gorbach, John G. Bartlett, Neil R. Blacklow (a cura di), Infectious Diseases, 3ª ed., Lippincott Williams & Wilkins, 2003, ISBN 978-0-7817-3371-7.
- (EN) William A. Rushing, The AIDS epidemic: social dimensions of an infectious disease, Westview Press, 1995, ISBN 978-0-8133-2044-1.
- (EN) Paul W. Ewald, Evolution of Infectious Disease, Oxford University Press, 1994, ISBN 978-0-19-506058-4.
- (EN) Gerald Mandell, John Bennett, Raphael Dolin, Mandell, Douglas, and Bennett's Principles and Practice of Infectious Diseases, 7ª ed., Philadelphia, Churchill Livingstone/Elsevier, 2010, ISBN 978-0-443-06839-3.
- (EN) Seth C. Kalichman, Denying AIDS: Conspiracy Theories, Pseudoscience, and Human Tragedy, Springer, 2009, ISBN 978-0-387-79475-4.
Voci correlate
[modifica | modifica wikitesto]- Sieropositività
- Sierofobia
- Sindrome infiammatoria da immunoricostituzione
- Nastro rosso
- Storia dell'epidemia di HIV/AIDS
- Giornata mondiale contro l'AIDS
- Programma delle Nazioni Unite per l'AIDS/HIV
- NAMES Project AIDS Memorial Quilt
- FightAIDS@Home
- The Mercury Phoenix Trust
- Diffusione dell'HIV in Africa
- Orfano da AIDS
- Rappresentazione dell'HIV/AIDS nel cinema e nella televisione
- HLA-B
Altri progetti
[modifica | modifica wikitesto]Wikiquote contiene citazioni sull'AIDS
Wikizionario contiene il lemma di dizionario «AIDS»
Wikinotizie contiene notizie di attualità su AIDS
Wikimedia Commons contiene immagini o altri file sull'AIDS
Collegamenti esterni
[modifica | modifica wikitesto]- Mauro Moroni, AIDS, su Treccani.it – Enciclopedie on line, Istituto dell'Enciclopedia Italiana.
- AIDS, su sapere.it, De Agostini.
- Gabriella d'Ettorre, AIDS, in Enciclopedia dei ragazzi, Istituto dell'Enciclopedia Italiana, 2004-2006.
- (IT, DE, FR) AIDS, su hls-dhs-dss.ch, Dizionario storico della Svizzera.
- (EN) Robert Siliciano, Annie Dude, Keith Dorwick e Kara Rogers, AIDS, su Enciclopedia Britannica, Encyclopædia Britannica, Inc.
- (EN, FR) AIDS, su Enciclopedia canadese.
- Portale di epidemiologia (EpiCentro), su epicentro.iss.it.
- Centro Operativo AIDS (Istituto Superiore di Sanità), su iss.it. URL consultato il 17 novembre 2011 (archiviato dall'url originale il 16 novembre 2011).
- Dati Aids in Italia 2011, su salute.gov.it (archiviato dall'url originale il 22 dicembre 2013).
- Domande e risposte relative all'infezione da HIV e all'AIDS (PDF) (archiviato dall'url originale il 16 gennaio 2011).: documento sui contenuti scientifici, promosso e finanziato dal Ministero della salute con responsabilità scientifica e coordinamento dell'Istituto Superiore di Sanità.
- (EN) Centers for Diseases Control di Atlanta: Recommendations & Guidelines. URL consultato il 6 novembre 2017 (archiviato dall'url originale il 18 gennaio 2013).
| Controllo di autorità | Thesaurus BNCF 4836 · LCCN (EN) sh85002541 · GND (DE) 4112470-4 · BNE (ES) XX527488 (data) · BNF (FR) cb11975352k (data) · J9U (EN, HE) 987007294774305171 · NDL (EN, JA) 00575858 |
|---|
