Traumatismo craneoencefálico
| Traumatismo craneoencefálico/traumatismo craneal moderado | ||
|---|---|---|
 TAC mostrando contusiones cerebrales, hemorragia intracraneal entre los hemisferios, hematoma subdural y fracturas craneales[1] | ||
| Especialidad | medicina de emergencia | |
El traumatismo craneoencefálico (TCE) o traumatismo encéfalo craneano (TEC) o embolia encefalocraneal (EEC) es la alteración en la función neurológica u otra evidencia de patología cerebral a causa de un traumatismo que ocasione un daño físico en el encéfalo.[2][3][4] El TCE representa un grave problema de salud y es la causa más común de muerte y discapacidad en la gente joven, sin contar las grandes repercusiones económicas relacionadas.[3][5]
También puede definirse como la lesión directa de las estructuras craneales, encefálicas o meníngeas que se presentan como consecuencia de un agente mecánico externo y puede originar un deterioro funcional del contenido craneal.[6]
El manejo médico actual de un TCE se enfoca en minimizar el daño secundario optimizando la perfusión y oxigenación cerebral y prevenir o tratar morbilidad no neurológica. Tiene un buen pronóstico si se usan medidas terapéuticas basadas en evidencias científicas.[7][8][3]
Concepto
[editar]El TCE puede definirse como cualquier lesión física o deterioro funcional de contenido craneal secundario a un intercambio brusco de energía mecánica.[3] Esta definición incluye a todas aquellas causas externas que pudiesen causar conmoción, contusión, hemorragia o laceración del cerebro, cerebelo y tallo encefálico hasta el nivel vertebral de T1.[4] La alteración de la función cerebral se define como uno de los siguientes signos clínicos:[2]
- Cualquier periodo de pérdida o disminución del nivel de conciencia.
- Pérdida de la memoria de eventos inmediatamente anteriores —amnesia retrógrada— o inmediatamente posteriores del traumatismo —amnesia anterógrada—
- Déficits neurológicos (astenia, pérdida del equilibrio, trastornos visuales, dispraxia paresia/plejía, pérdida sensitiva, afasia, etc.)
- Cualquier alteración del estado mental al momento del traumatismo (confusión, desorientación, pensamiento ralentizado, etc.)
- Otras evidencia de patología cerebral que pueden incluir evidencia visual, neurorradiológica, o confirmación del daño cerebral por pruebas de laboratorio.

Las fuerzas externas implicadas pueden ser del tipo:[2]
- La cabeza es golpeada por un objeto.
- La cabeza golpea un objeto.
- El cerebro es sometido a un movimiento de aceleración o desaceleración sin un trauma directo sobre la cabeza.
- Un cuerpo extraño penetra el cráneo.
- Fuerzas generadas por una explosión.
- Otras fuerzas sin definir.
Clásicamente, la lesión traumática del cerebro se ha definido de acuerdo a criterios clínicos.[7][9] Las modernas técnicas de imagen como la resonancia magnética nuclear (RMN) muestran una sensibilidad cada vez mayor. Es posible que otros biomarcadores útiles se puedan desarrollar en el futuro.[2]
Clasificación
[editar]| Grado de severidad | % Casos |
|---|---|
| Leve | 72 |
| Moderado | 16 |
| Grave | 12 |
El traumatismo cráneoencefálico se clasifica según Gennarelli[11] en leve, moderado o grave dependiendo del nivel de conciencia objetivado a través de la escala de coma de Glasgow (ECG) valorada durante la evaluación inicial de la víctima.[2][5][7][9][12][13][14][15]
Leve
[editar]En el TCE leve (ECG 14-15) los pacientes han experimentado una pérdida de la conciencia menor a treinta minutos y las quejas que se presentan incluyen dolor de cabeza, confusión y amnesia. Existe una recuperación neurológica completa a pesar de que algunos de estos pacientes tienen dificultades de concentración o memoria pasajeras.[16]
Moderado
[editar]En el TCE moderado (ECG 9-13) el paciente se encuentra letárgico o estuporoso. Clínicamente, los pacientes con TCE moderado requieren hospitalización y pueden necesitar una intervención neuroquirúrgica además están asociados con una mayor probabilidad de hallazgos anormales en las técnicas de neuroimagen. Estos pacientes también pueden desarrollar un síndrome posconmoción. El síndrome posconmoción se refiere a un estado de inestabilidad nerviosa después de un TCE leve o moderado. Las características principales son fatiga, mareo, cefalea y dificultad para la concentración.[7]
Grave
[editar]
En el TCE grave o severo (ECG 3-8) el paciente tiene un estado comatoso, no puede abrir sus ojos, seguir órdenes y sufre de lesiones neurológicas significativas. Por lo general tiene una neuroimagen anormal, es decir, a la tomografía computarizada (TAC/TC) se observa fractura del cráneo o hemorragia intracraneal. Estos pacientes requieren ingreso a la unidad de cuidados intensivos (UCI) y la toma de medidas urgentes para el control de la vía aérea, ventilación mecánica, evaluación o intervención neuroquirúrgica y monitorización de la presión intracraneal (PIC). La recuperación es prolongada y generalmente incompleta. Un porcentaje significativo de pacientes con TCE grave no sobrevive más de un año.[7][5]
Una lesión en la cabeza durante el período de recuperación puede resultar en síndrome del segundo impacto que se observa sobre todo en niños y adolescentes. Se ha asociado significativamente con resultados clínicos peores.[8][17]
Epidemiología
[editar]A nivel mundial, el TCE es la causa principal del amplio número de años de vida potencialmente perdidos. En países tanto desarrollados como en vías de desarrollo los vehículos a motor son la primera causa de TCE en personas jóvenes particularmente. Las caídas son la principal causa de TCE en personas mayores a 65 años.[7] En Estados Unidos, cada año se estima que 1.6 millones de personas sufren un TCE de los que aproximadamente 800,000 reciben tratamiento ambulatorio y 270,000 requieren hospitalización. Cada año se registran 52,000 muertes y 80,000 personas con discapacidad neurológica secundaria a esta causa. En España, la incidencia anual de TCE es de aproximadamente 200/100,000 habs. de los que el 70% presenta una buena recuperación, el 9% fallece antes de llegar al hospital, el 6% lo hace durante su estancia hospitalaria y el 15% restante queda discapacitado de alguna forma (moderada, grave o vegetativa).[5] En México, es la tercera causa de muerte correspondiente a muertes violentas y accidentes, con 35,567 defunciones anuales, con mortalidad de 38.8 por cada 100,000 habitantes, las muertes son mayores en varones en una proporción de 3 a 1 y afecta principalmente a la población de 15 a 45 años.[18]
| Lesión | Incidencia |
|---|---|
| Ortopédicos | 45% |
| Torácicos | 30% |
| Abdominales | 12% |
| Faciales | 28% |
| Genitourinarios | 1.5% |
| Vertebromedulares | 3% |
Más del 50% de los TCE presentan traumatismos asociados en otra región corporal. A estos pacientes se les conoce como pacientes politraumatizados. Por su evolución clínica debe tenerse presente que el 5% de los traumatismos puede presentar una lesión raquimedular cervical (un daño en la médula espinal).[3]
Un estudio argentino realizado en la ciudad de Buenos Aires reportó una tasa de incidencia de 322 / 100,000 habitantes de los cuales 93% fueron TCE leves 4% TCE moderados y 3% graves. El promedio de edad de las mujeres fue mayor que la de los hombres con 49 contra 38 años. La población menor a 40 años presentó en comparación a los mayores de 40 años un riesgo relativo (RR) 1,97 veces mayor (en otras palabras, son casi dos veces más propensos) de sufrir cualquier tipo de TCE y 1.84 RR de sufrir atropellamientos. Así mismo, los menores de 40 años son más propensos a presentar accidentes por vehículos de motor con un RR de 2,53 y TCE por agresión física con un RR de 2.11. También arrojó datos de que un hombre tiene un RR de 16.76% más probabilidad de sufrir un accidente que una mujer independientemente de la edad, no obstante, las mujeres tienen un RR de 3.15 de presentar caídas de su propia altura.[19]
Aunque la incidencia varía con las diferentes áreas geográficas se estima que alrededor de 200 personas sufren TCE por cada 100,000 habitantes. La incidencia predomina en hombres (en relación 3:2 contra mujeres) debido a los diferentes roles y conducta social de uno y otro sexo. El grupo de edad más predispuesto al trastorno se sitúa entre 15 y los 30 años, razón por la cual genera enormes pérdidas en años potenciales de vida. Se estima que por cada 250-300 TCE leves hay 15-20 moderados y 10-15 graves lo que conlleva altos costes económicos y sociales.[20]
Etiología
[editar]En los países sin guerra, la mayoría de TCE son causados por accidentes de vehículos de motor con el 78% de los casos de TCE severo de los cuales 53% fueron accidentes por automóvil, 22% accidentes de motocicleta y 3% atropellados.[21] Otras causas importantes son los accidentes laborales, con 19% de los casos donde 2.5% es un accidente in itinere.[21] Las lesiones en eventos deportivos constituyen un 1.8% de los casos y las agresiones representan 2%,[21] pero se considera que menos del 10% de las agresiones son por arma de fuego.[22][8][23]
| Accidente | Buena recuperación % | Estado vegetativo + muerte % |
|---|---|---|
| Tránsito, pasajeros | ||
| Tránsito, atropellados | ||
| Caída |
Patogenia
[editar]
El TCE es causado por fuerzas externas a la cabeza que pueden clasificarse como fuerzas de contacto y de inercia. Las fuerzas de contacto suelen causar lesiones focales como fracturas de cráneo, contusiones y hematomas como el epidurales o subdurales. Cuando la inercia actúa sobre la cabeza causa aceleración por traslación o rotación con o sin una fuerza de contacto. Este es el caso de los «latigazos» que se producen cuando se frena bruscamente un vehículo. Dado que el cerebro no está rígidamente unido al cráneo, el movimiento de traslación por inercia del cerebro en la cavidad craneal puede causar contusiones, hematomas intracerebrales y hematomas subdurales, por impacto de la masa encefálica con las estructuras craneales. La inercia por rotación o angular suele tener un efecto más importante y puede causar daño axonal difuso. Un TCE grave puede ser resultado solamente de fuerzas de aceleración/desaceleración sin daño alguno en el cuero cabelludo.[3][15]
La fisiopatología del TCE se divide en dos fases. En la primera fase, el daño inicial ocurre como resultado directo del evento traumático. La segunda fase se da por múltiples procesos neuropatológicos que pueden seguir de días a semanas después del traumatismo inicial. Uno de los objetivos del tratamiento neurocrítico es intervenir de manera oportuna para evitar el daño secundario.[8][15]
| Daño primario | Daño secundario |
|---|---|
|
|
Daño primario
[editar]
El daño primario es inmediato y no puede prevenirse o tratarse ya que se ha completado el daño antes de recibir atención médica. Si es grave, el paciente puede fallecer de manera simultánea. La mejor manera de mitigar el daño primario es la prevención con medidas como el uso del casco en motociclistas.[8]
Existen dos tipos de daño primario: el traumatismo craneal cerrado (TCC) y el traumatismo craneal penetrante (TCP). En el TCC el impacto directo del cerebro contra el cráneo y el corte de las estructuras neurovasculares por las fuerzas de rotación o de rebote dan como resultado el daño en el cuerpo celular y los axones. Los accidentes de tráfico son colisiones a alta velocidad muy rápida y son particularmente perjudiciales debido a que las estructuras neuronales, que residen en un compartimento lleno de líquido, se mueven durante la parada repentina del cuerpo en movimiento chocando contra la bóveda craneal. Las estructuras se golpean tanto en el plano directo como en el opuesto del movimiento contra la lámina ósea interna. Esta es la base del patrón de lesión por golpe-contragolpe donde se ve una lesión contusional o en el cerebro profundo que el lugar del impacto del cráneo y 180 grados opuesto al lugar del impacto. Si hay fuerzas de rotación, las estructuras se tuercen y pueden ocurrir desgarre. Esta es la causa de la lesión axonal difusa y se ve comúnmente en TAC o MRI como hemorragias después del TCE[8]

En el traumatismo craneoencefálico penetrante, la bóveda del cráneo es violada por un cuerpo extraño. El cuerpo invasor puede ser grande y moverse lentamente, como un cuchillo, o puede ser pequeño y en movimiento rápido, como una bala. En ambos casos el cuerpo intruso lesiona las estructuras neuronales, vasculares y estromales a medida que atraviesa el cerebro. Si el objeto se mueve a una velocidad muy alta, el vacío creado por la estela del proyectil da lugar a la cavitación del tejido. Los proyectiles disparados pueden causar este tipo de lesión dependiendo de la forma y la velocidad de entrada.[8]
Cada vez hay más acuerdo en torno a otra clase de lesiones llamadas TCE explosivo (TCEe). El agente más común asociado con TCEe son artefactos explosivos. El TCEe puede ser considerado como un subtipo del TCC. Muchos combatientes que están expuestos a explosiones sufren TCEe y no suelen tener una lesión penetrante en el cerebro. Sus heridas son consecuencia de fuerzas explosivas que se transmiten en el parénquima cerebral sin ruptura de la bóveda craneal. Se cree que el mecanismo de daño se asocia con una onda de presión concusiva.[8]
Clasificación del daño primario
[editar]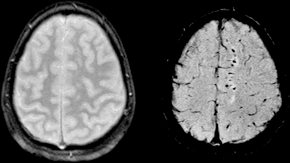
Las lesiones causadas por un TCE pueden ser clasificadas como focales o difusas. Las lesiones focales se producen en el lugar del impacto y los déficits neurológicos son atribuibles a estas áreas. Las áreas más propensas a recibir lesiones de este tipo son las lesiones orbitofrontales y en la región anterior del lóbulo temporal ya que se encuentran sobre la superficie rugosa en la base del cráneo. Debido a la tendencia de que un trauma en la cabeza se produzca en una dirección antero-posterior, el cerebro se mueve de manera similar y se lesiona a medida que se desliza sobre la base del cráneo. El ejemplo más representativo lo constituye la contusión cerebral que consiste en un área de laceración del parénquima asociada a hemorragia subpial y edema mixto (vasogénico y citotóxico). Puede evolucionar hacia la resolución espontánea, la formación de un hematoma secundario a la atrición de vasos en el foco de contusión o el aumento progresivo de su volumen. Las áreas contundidas producen déficit neurológico por destrucción tisular, compresión del tejido cerebral vecino e isquemia.[8][5]
La lesión difusa se circunscribe básicamente a la lesión axonal difusa (LAD) y a algunos casos de tumefacción cerebral difusa (swelling). Una LAD es el corte de los axones en la sustancia blanca cerebral lo que causa la aparición déficits neurológicos no lateralizados como la encefalopatía. Las consecuencias de este tipo de lesión pueden tener un retraso de aparición de hasta 12 horas después del trauma. La LAD se produce por efecto de fuerzas inerciales que actúan sobre los axones durante unos 50 ms en sentido lineal o angular (por ejemplo, en colisiones frontales) lo que produce la desconexión y ruptura de los axones (axotomía primaria); no obstante la mayoría de los axones dañados (94%) son afectados por la axotomía diferida que consiste en un aumento a la permeabilidad de Ca++ en los nodos de Ranvier que causa la destrucción celular por excitotoxicidad. Ambas axotomías evolucionan desfavorablemente con cambios histopatológicos progresivos como son la formación precoz de bulbos de retracción axonal, acumulación de microglia y presencia de tractos de degeneración walleriana. La LAD puede ser identificada como hemorragias petequiales en la materia blanca (especialmente subcortical) en la TC y RM después de un TCE; sin embargo, los resultados pueden aparecer sutiles o ausentes en las imágenes. Los pacientes que padecen una LAD están subreactivos desde el momento en que se inflige el traumatismo porque la afectación axonal interrumpe las señales del sistema reticular activador ascendente y sus manifestaciones van desde una conmoción cerebral hasta la lesión axonal difusa grave.[8][5]
El swelling difuso puede presentarse tardía o precozmente asociado a otros tipos de lesiones focales (contusiones) y difusas (LAD) o como entidad única. Durante el desarrollo del daño secundario es posible encontrarlo con hipertensión intracraneal y otras lesiones anatómicas como la isquemia.[5]
Daño secundario
[editar]Esta fase de la lesión comienza rápidamente después de la fase primaria y puede continuar durante un período prolongado. La lesión cerebral secundaria es la principal causa de muerte hospitalaria tras un TCE; la mayoría son causadas por la inflamación del cerebro, con un aumento de la presión intracraneal (PIC) y la consiguiente disminución de la perfusión cerebral que conduce a isquemia. Involucra disfunción y muerte de las neuronas y la glía y de estructuras de soporte. Se cree que la carga más importante de la lesión neurológica después de un TCE tiene que ver con esta lesión secundaria. Una amplia gama de mecanismos están implicados en la lesión secundaria e incluyen hipoxia, isquemia, radicales libres, los aminoácidos excitatorios, desequilibrio de iones (como el calcio), la desregulación de temperatura y la inflamación. Esta respuesta cerebral también puede determinar cambios patológicos sistémicos como distrés respiratorio, diabetes insípida, síndrome de pérdida cerebral de sal o pirexia central. Horas después del TCE, el líquido que se acumula en el cerebro causa edema cerebral, aumenta la PIC y reduce el umbral de la presión arterial sistémica de la isquemia cerebral. Muchos intentos de desarrollar estrategias terapéuticas se han centrado en los procesos de lesión secundaria pero a pesar de los esfuerzos de investigación, el tratamiento clínico actual se limita principalmente a las medidas de apoyo con especial énfasis en el mantenimiento de la presión de perfusión y oxigenación de los tejidos (en especial el encéfalo), minimizar la hipertensión intracraneal y el tratamiento del edema cerebral. Varios agentes farmacológicos contra los radicales libres, antagonistas del N-metil-D-aspartato y los bloqueadores de los canales de calcio han sido investigados en un intento de evitar la lesión secundaria asociada con una lesión cerebral traumática pero ninguno ha demostrado ser eficaz.[7][8][5]
La hipoxia y la hipoperfusión son reconocidas como los principales factores que contribuyen a la lesión cerebral secundaria. El daño cerebral es más susceptible a estados hipóxico-isquémicos, porque los estados de alteración de la autorregulación vascular cerebral. Las áreas más susceptibles son el hipocampo y las regiones distales de la corteza. La fiebre, los estados sépticos y las crisis comiciales aumentan el metabolismo cerebral por lo que los efectos de la isquemia serían, teóricamente, aún más devastadores. Se han asociado resultados desastrosos en pacientes con TCE grave que presentan un episodio de hipotensión (con presión sistólica por debajo de 90 mmHg). El daño microvascular difuso se asocia con pérdida de la autorregulación vascular cerebral y la pérdida de integridad de la barrera hematoencefálica. La laceración de la microvasculatura exacerba esta lesión. El daño microvascular contribuye al edema vasogénico observa después de un TCE. La hiponatremia, a menudo asociada por diferentes mecanismos al TCE, es un factor determinante de mal pronóstico dado que promueve edema intracelular.[8][5]
Mecanismos moleculares de daño
[editar]La isquemia postraumática activa una cascada de eventos metabólicos que culminan en la generación de especies reactivas de oxígeno (EROs), aminoácidos excitatorios (comúnmente glutamato y aspartato), citocinas y agentes proinflamatorios. La activación de receptores NMDA, AMPA y los receptores de ácido kaínico causan exitotoxicidad celular por la entrada masiva de calcio a las células ocasionando neurodegeneración. Algunos factores tanto isquémicos como no isquémicos causan la liberación de EROs de la mitocondrias. Las EROs causan daño neurodegenerativo a membranas celulares así como daño a proteínas intracelulares y ácidos nucléicos por mecanismos de peroxidación y además promueven la activación de las fosfolipasas A2 y C, que hidrolizan los fosfolípidos de membrana liberando ácido araquidónico. Se ha visto en laboratorio que un aumento en la síntesis de ácidos grasos libres, leucotrienos y tromboxanos se asocia con un mal resultado. Se ha notado un incremento en la producción de citocinas proinflamatorias tales como IL-1, IL-6, TNF-α que se cree son producidas por activación de la microglia. Estas citocinas inducen una respuesta celular inflamatoria exuberante que se cree responsable de astrogliosis, edema y la destrucción del tejido.[25]
El TCE causa un aumento del potasio intracelular alterando el potencial de membrana y una alteración de los mecanismos reguladores de la Na+/K+ATPasa predisponiendo a la célula a despolarizar. El potasio también aumenta el consumo de oxígeno por los astrocitos lo que priva a las neuronas de dicho gas. El TCE grave causa una reducción del Mg++ extracelular lo que se refleja en glicólisis anormal, la respiración celular alterada, la fosforilación oxidativa disminuida (lo que aumenta la generación de EROs) y la biosíntesis de ADN, ARN y proteínas.[15]
Alteraciones del flujo sanguíneo cerebral
[editar]
El cerebro no puede almacenar sustratos y tiene una demanda alta de oxígeno por lo tanto requiere un aporte circulatorio continuo. Esta condición se deteriora en más del 50% de los pacientes dentro de las primeras 24 horas y suele mantenerse por 5 días. El flujo sanguíneo cerebral (FSC) en condiciones normales se satisface con el 15% del gasto cardíaco.[26] El FSC es relativamente constante a pesar del cambio en la presión arterial media (PAM). Es necesario que la presión de perfusión cerebral (PPC, equivalente a PAM-PIC) se mantenga por cercana de 60 mmHg. Si es menor, existirá isquemia y si es mayor, aumentará el volumen sanguíneo intracraneal.[27][5]

Alteraciones de la Presión intracraneal
[editar]Fisiológicamente, el SNC tiene una capacidad para amortiguar los cambios en la PIC (rango normal = 10mmHg ± 5mmHg) entre los que se incluyen la obliteración de las cisternas y ventrículos mediante la evacuación de líquido cefalorraquídeo (LCR) y la expulsión de hasta un 7% del volumen sanguíneo intracraneal fuera del lecho venoso cerebral.[28][29] Cuando la capacidad de regulación se agota, el paciente experimenta un aumento exponencial de su PIC (ver gráfico), lo cual ocurrirá de forma progresiva o de forma periódica. En este último caso habrá ascensos de 40-80 mmHg con una duración de 5 a 20 minutos. El aumento de la PIC reducirá la PPC por lo que inevitablemente se incrementará la isquemia cerebral preexistente y al no ser esta homogénea (por la compartamentalización de las meninges) la mayor magnitud de presión se localizará en las áreas donde exista una masa postraumática que se irá disipando mediante el desplazamiento del tejido cerebral llegando al enclavamiento.[5]
Anatomía patológica
[editar]Las lesiones más comunes secundarias a un TCE, incluyen lesiones intracraneales, craneales y extracraneales. Por parte de las lesiones intracraneales son constantes los hematomas, contusiones y lesiones cerebrales difusas. Las lesiones craneales incluyen fracturas, comunicaciones anormales y desplazamientos del cráneo. Por parte de las extracraneales se encuentran las lesiones al cuero cabelludo.[15] Una lesión de varios centímetros cúbicos de parénquima cerebral puede ser clínicamente silente (p. ej. en el lóbulo frontal), gravemente discapacitante (como en la médula espinal) o mortal (por ejemplo, en el tronco encefálico).[14]
El cuero cabelludo es un tejido delgado, compresible, altamente vascularizado y, al ser la estructura más externa de la cabeza, es susceptible a dañarse. Si se pierde la continuidad del mismo, sería capaz de originar infecciones intracerebrales.[3][30]
Fracturas de cráneo
[editar]A pesar de que el cráneo es una estructura ósea sólida con una gran resistencia es común que resulte fracturado si el impacto ejerce una presión excesiva sobre él,[3] ya sea por una fuerza elevada o por un área pequeña de contacto. Las fracturas de cráneo resultan de un impacto en la cabeza que por lo general es lo suficientemente grave como para provocar al menos una breve pérdida de conciencia.[15] Las fracturas de cráneo lineales son grietas sin desplazamiento de estructuras óseas a través del cráneo. Si el trauma es muy intenso puede causar un hueco o diastasis entre los bordes de la fractura. Una fractura en la cual el hueso se desplaza al interior de la cavidad craneal una distancia mayor que el grosor del hueso se llama fractura craneal desplazada.[14] La fractura craneal desplazada con fragmentos de cráneo empujados hacia la bóveda craneal es más común en un traumatismo craneoencefálico causado por un objeto con una superficie de contacto pequeña como un martillo. El tipo más común de fractura de cráneo es una fractura lineal sobre las convexidades laterales del cráneo.[15][13]
Un trauma ocular contuso en la frente o el occipucio puede causar fracturas en la base del cráneo. Tales fracturas de base de cráneo son más comunes en la base craneal anterior y a menudo afectan a la lámina cribosa. Esto altera los nervios olfatorios y puede causar la pérdida del sentido del olfato. Las fracturas de base craneal posterior pueden extenderse a través de la porción petrosa del hueso temporal y el conducto auditivo interno lo que daña el nervios acústicos o el nervio facial conduciendo a la pérdida de audición sensorio-neural o parálisis facial.[15]
El significado clínico de las fracturas de cráneo está en relación con el daño asociado en el tejido subyacente, los vasos o nervios craneales más que a la propia fractura. Las fracturas de cráneo lineales que involucran la porción escamosa del hueso temporal pueden romper la arteria meníngea media desencadenando un hematoma epidural. Las fracturas con hundimiento del cráneo se asocian con contusiones del tejido cerebral subyacente. Si el cuero cabelludo que recubre el fragmento de cráneo con hundimiento está lacerado, el fragmento de hueso deprimido es propenso a ser contaminado con bacterias de la piel lo que puede conducir a la formación de abscesos cerebrales o encefalitis.[30] Las fracturas de la base del cráneo a menudo están asociados con la ruptura de la duramadre subyacente lo que resulta en fístulas con la fosa nasal, senos paranasales u oído. Esto que constituye una vía más de entrada de microorganismos y fugas de líquido cefalorraquídeo por la nariz o el oído.[15] Las fístulas son un conducto para la contaminación bacteriana del espacio intracraneal de la nariz, senos paranasales, o en el conducto auditivo externo.[30]
Hematomas
[editar]


Los hematomas intracraneales se clasifican de acuerdo a su localización en epidurales, subdurales e intraparenquimales.[15]
Los hematomas epidurales son los que se localizan entre la lámina interna craneal y la duramadre. Como se ha mencionado están asociados con fracturas de cráneo y ruptura de la arteria meníngea media o sus ramas. Son más comunes en las regiones parietales y temporales y son raros en las regiones frontales y occipitales. Se encuentran entre el 8% y 10% en pacientes con TCE grave. En la TAC, se ven como lesiones hiperdensas y biconvexas y debido a que no existe un espacio entre la duramadre y el hueso no suelen propagarse a menos que superen la adherencia de la duramadre. Estos hematomas son raros en infantes debido a que el cráneo es deformable lo que les confiere una protección. Además son raros en adultos mayores de 60 años debido a la adherencia débil de la duramadre al cráneo.[15]
Los hematomas subdurales se encuentran entre la cara interna de la duramadre y la superficie cerebral. Se encuentra entre el 20% y el 25% en pacientes con TCE grave. Son el resultado de hemorragia en las venas anastomóticas de la corteza cerebral superficial o ruptura de los senos venosos o sus tributarios y se asocian con daño en el tejido cerebral subyacente. Más específicamente se ha demostrado que un buen número de estos hematomas se deben a la ruptura de venas puente parasagitales[31][32]. Normalmente se expanden en la mayor parte de la convexidad cerebral pero no pueden propagarse al hemisferio contrario debido a la existencia de la hoz del cerebro. Los hematomas subdurales se clasifican en agudos, subagudos o crónicos dependiendo de la aparición y duración de estos y su aspecto característico en la TAC:[15]
- Hematomas subdurales agudos: se observan a los pocos días de la lesión y en una TAC su aspecto es de manchas con color blanco brillante.
- Hematomas subdurales subagudos: se observan dentro de las primeras semanas de la lesión y su aspecto es isodenso con relación al tejido cerebral, usualmente se confunden y son pasados por alto.
- Hematomas subdurales crónicos: se producen entre semanas y meses después de la lesión y su aspecto es hipodenso con relación al tejido cerebral.
Los hematomas intraparenquimales se encuentran inmersos en la sustancia cerebral y tienden a ocurrir en TCE graves con preferencia sobre los lóbulos frontales y temporales. Estos hematomas se asocian con contusiones del tejido cerebral aledaño. Las hemorragias subaracnoideas son comunes después de un TCE grave y no producen efecto de masa o hematoma y pueden estar asociadas con vasoespasmo postraumático.[15] Un caso especial de hemorragias es la hemorragia de Duret, que tiene lugar en la protuberancia o el mesencéfalo y se asocia con hernia uncal.[15]
Contusiones
[editar]Las contusiones se encuentran en 20% al 25% de los pacientes con TCE grave. Son lesiones heterogéneas compuestas de zonas de hemorragia puntiforme, edema y necrosis que aparecen en las imágenes de TC como áreas de hiperdensidad puntiforme (hemorragias), con hipodensidad circundante (edema), suelen estar localizadas en la cara inferior del lóbulo frontal y la cara anterior del lóbulo temporal por su relación con el ala mayor del esfenoides. También se pueden encontrar en la superficie de impacto y en la superficie contraria a este, el llamado efecto golpe-contragolpe. Cuando estas evolucionan se parecen más a los hematomas intracerebrales y su ubicación depende el posible efecto de masa.
Cuadro clínico
[editar]Los síntomas dependen del tipo de TCE (difuso o focal) y la parte del cerebro que está afectada.[33] La pérdida del conocimiento tiende a durar más en las personas con lesiones en el lado izquierdo del cerebro que para aquellos con lesiones en el derecho.[34] Los síntomas también dependen de la gravedad de la lesión. Con un traumatismo cerebral leve el paciente puede permanecer consciente o puede perder el conocimiento durante unos segundos o minutos.[35] Otros síntomas del TCE leve incluyen dolor de cabeza, vómitos, náuseas, falta de coordinación motora, mareos, dificultad para el equilibrio,,[36] visión borrosa, ojos cansados, acúfenos, mal sabor en la boca, fatiga, letargo y los cambios en los patrones de sueño.[35] Los síntomas cognitivos y emocionales incluyen cambios de comportamiento o estado de ánimo, confusión y problemas de memoria, concentración, atención, o razonamiento.[35] Los síntomas del TCE leve también se encuentran en el TCE moderado y grave.[35]
Una persona con un TCE moderado o grave puede tener un dolor de cabeza que no desaparece, vómitos repetidos, náuseas, convulsiones, incapacidad para despertar, dilatación de una o ambas pupilas, dificultad para hablar, afasia (dificultad para encontrar palabras), disartria (debilidad muscular que causa trastornos del habla), debilidad o entumecimiento en las extremidades, pérdida de coordinación, confusión, inquietud o agitación.[35] Los síntomas comunes a largo plazo de un TCE moderado a grave son los cambios en la conducta social apropiada, las deficiencias en el juicio social y los cambios cognitivos, sobre todo problemas de atención sostenida, velocidad de procesamiento, y el funcionamiento ejecutivo.[37][38][39][40][41] La alexitimia (una deficiencia en la identificación, comprensión, transformación y las emociones que expresa) se produce en el 60.9% de las personas con TCE.[42] Los déficits cognitivos y sociales tienen consecuencias a largo plazo para la vida cotidiana de las personas con TCE de moderada a grave pero se puede mejorar con la rehabilitación apropiada.[41][43][44][45][46]
Cuando la presión intracraneal se eleva demasiado puede ser mortal. Los signos de aumento de la PIC incluyen disminución del nivel de conciencia, parálisis o debilidad en un lado del cuerpo, y pupilas dilatadas, que no se contraen en respuesta a la luz o son lentas para hacerlo.[47] La tríada de Cushing es el conjunto de una frecuencia cardíaca lenta (bradicardia), con presión arterial alta y la depresión respiratoria es una manifestación clásica de hipertensión intracraneal.[48] La anisocoria, el tamaño desigual de las pupilas, es otro signo de grave TCE.[7] La postura anormal es una posición característica de las extremidades causada por una lesión difusa grave o PIC alta y es un signo de mal pronóstico.[47]
Diagnóstico
[editar]| Apertura Ocular | Pts | Respuesta Motora | Pts | Respuesta Verbal | Pts |
|---|---|---|---|---|---|
| Espontánea | 4 | Obedece órdenes | 6 | Orientada | 5 |
| A la orden | 3 | Localiza al dolor | 5 | Lenguaje confuso | 4 |
| Al dolor | 2 | Retira al dolor | 4 | Palabras inapropiadas | 3 |
| No los abre | 1 | Flexión anormal al dolor | 3 | Sonidos incomprensibles | 2 |
| Extensión al dolor | 2 | Ninguna | 1 | ||
| Ninguna | 1 |
El diagnóstico del TCE es clínico y se basa en gran medida en la historia obtenida del paciente y de cualquier testigo.[17] Todos los pacientes que solicitan atención médica con un TCE deben ser evaluados dentro de los primeros 15 minutos de llegada al nivel de atención[6] Obtener una historia fidedigna es a menudo difícil debido a la amnesia postraumática y persistente alteración del estado mental o intoxicación, un factor de comorbilidad frecuente en pacientes con TCE leve. Los diagnósticos con presentaciones similares incluyen convulsiones, síncope, intoxicaciones, la ansiedad y otros trastornos psiquiátricos. Existen varios criterios clínicos orientados al diagnóstico de TCE. La concusión o TCE leve se define como la pérdida de la conciencia menor a 30 minutos o amnesia menor a 24 horas, o cualquier periodo de estado mental alterado, ECG=13-15 y neuroimagen normal. Una ECG menor se define como TCE moderado (9-12) o grave (3-8).[17]
|
| Signos de alarma en la evaluación |
|
Usos de la Neuroimagen
[editar]La evaluación radiológica inicial es la misma que para cualquier paciente con trauma: radiografía (Rx) de tórax, de pelvis y de columna cervical.[13] El estudio de neuroimagen de elección en el TCE es TAC de cabeza sin contraste. A pesar de que el 15% de los pacientes con TBI tendrá una lesión aguda detectada por TAC sin contraste, sólo el 1% de estas anomalías requieren intervención neuroquirúrgica.[49][50] Aunque la resonancia magnética (MRI) es un 30% más sensible que la TAC para la detección de anomalías traumáticas después de un TCE, no hay evidencia que identifica mejor a los pacientes que requieren intervención neuroquirúrgica.[51]
El TCE con manifestaciones o condiciones asociadas con un mal pronóstico por riesgo de complicaciones intracraneales se conoce como TCE de alto riesgo, es de vital importancia identificar los factores asociados con esta condición (véase la tabla).[9] La baja tasa de lesiones clínicamente importantes después de un TCE leve ha impulsado la generación de algoritmos para evitar el uso innecesario de recursos.[7][9][6]
Estudios de laboratorio y gabinete
[editar]El laboratorio inicial debe incluir conteos hematológicos, química sanguínea, tiempo de coagulación, gasometría y análisis de orina. De ser posible, un screening toxicológico para detectar una posible intoxicación.[13] Entre los estudios de gabinete que pueden ser de utilidad en el diagnóstico se encuentran:[9]
- Radiografía simple de cráneo: que es de utilidad para localizar fracturas en el cráneo que pudiesen generar un hematoma epidural, o localizar un cuerpo extraño dentro del cráneo. Suele indicarse cuando existe contusión o laceración de la piel cabelluda o herida con profundidad hasta el hueso. Tiene la ventaja de ser barata, inocua, sencilla y relativamente rápida.
- Radiografía de columna cervical: que es de utilidad para verificar la continuidad del canal vertebral y sirve como punto de partida para revelar algunas alteraciones de la médula espinal o tronco encefálico. Suelen indicarse cuando existe dolor o rigidez cervical y otros factores de riesgo. Tiene la ventaja de ser barata, sencilla y relativamente rápida, aunque puede generar complicaciones si existe algún tipo de lesión cervical.
- Tomografía computerizada de cráneo (TAC): Este estudio es preferible a otros porque es sensible a las lesiones traumáticas que requieren intervención neuroquirúrgica, incluyendo hemorragia aguda, aumento de la presión intracraneal y fractura de cráneo.[17] Esta prueba se indica bajo la presencia de un factor de riesgo o un signo de alarma. Tiene la desventaja de su elevado costo y que en algunos casos suele requerir de un transporte del paciente a otro centro.
- Resonancia magnética nuclear (RMN): Suele ser un poco más sensible que la TAC en detectar alteraciones pero tiene un costo demasiado elevado.[17]
- Concentración sérica de glucosa: Algunos países lo consideran como una rutina en pacientes con pérdida de la conciencia para detectar la existencia de hipoglucemia. Es sencilla y barata.
Tratamiento
[editar]Sin contar los primeros auxilios, el tratamiento que recibe un paciente con TCE se ha estudiado en tres niveles, el tratamiento prehospitalario, el tratamiento intrahospitalario y el tratamiento regenerativo.[7]
Primeros auxilios
[editar]La mayoría de los traumatismos craneales leves no requieren hospitalización,[52] no obstante, se recomienda llamar al teléfono de emergencia (varía por país) si el paciente presenta alguna de estas manifestaciones o si no se sabe que tan severo es el daño:[52][53][54]
- Sangrado en cualquier parte de la cabeza
- Sangrado o salida de algún líquido por la nariz o las orejas (otorragia, epistaxis)
- Dolor de cabeza
- Cambios en el estado de conciencia
- Deja de respirar (apnea)
- Coloración azul o negra bajo los ojos o detrás de las orejas (ojos de mapache)
- Confusión
- Pérdida del equilibrio
- Debilidad o falta de movimiento de una extremidad (brazo o pierna)
- Tamaño de las pupilas diferente (anisocoria)
- Habla raro (dislalia, disartria)
- Convulsiones
- Vómito (emesis)
- Pierde el conocimiento, incluso brevemente (amnesia)
- Tiene mucho sueño somnolencia
- Se comporta de manera rara
- Presenta rigidez en el cuello (signos meníngeos: signo de Brudzinski, signo de Kernig)
En el caso de que se trate de un menor, también debería considerarse:[52][54]
- Llanto persistente
- No quiere comer (anorexia (no confundir con la enfermedad del mismo nombre))
- Abultamiento de la fontanela anterior (también conocida como mollera) en bebes.
- Vómito repetido
Cuando alguien presente un traumatismo craneoencefálico moderado o severo, solicite ayuda inmediatamente. Hay que revisar que el sujeto siga respirando, en caso de que no respire, revise que ningún objeto obstruya la vía aérea y en caso de ser necesario inicie respiración boca a boca.[55][54][52] Después de esto, revise que el corazón siga latiendo (puede escucharlo al acercar el oído al tórax de la persona), en caso de que no lo escuche, revise la existencia de pulso. Si este no se encuentra, inicie reanimación cardiopulmonar.[52] Detenga cualquier sangrado aplicando una compresa (puede ser un trozo de tela limpio), en caso de necesitar otra compresa no retire la primera y coloque la nueva compresa sobre la primera.[54] Si sospecha que puede existir fractura de cráneo, no aplique presión directamente.[52]
Una vez que se ha revisado que la persona tiene una vía aérea accesible (sin objetos que la obstruyan), está respirando y el corazón late debe tratársele como si tuviese una lesión en la columna[54] y debe inmovilizarse. En caso de vómito debe evitarse la broncoaspiración, para esto gire la cabeza y el cuerpo para prevenir el ahogamiento con vómito.[54] No se recomienda la administración de analgésicos sin ser indicados por un médico ya que pueden enmascarar signos graves de un traumatismo[53] y algunos analgésicos (AINEs) pueden aumentar el tiempo de coagulación, retrasar la cicatrización y con esto aumentar el sangrado. No se recomienda mover al paciente del lugar del traumatismo, a menos que esté en peligro su vida (por ejemplo, dentro de un coche en llamas), esto aplica especialmente en niños, donde no se recomienda moverle si este se ha caído y presenta síntomas.[54] Evite remover cualquier casco que tenga el paciente o sacudirlo.
En cualquier paciente con TCE que tenga heridas, no las lave si estas son profundas, presentan un sangrado fuerte o tienen objetos incrustados, mismos que no deben retirarse.[54]
Tratamiento prehospitalario
[editar]La identificación precoz de lesión cerebral traumática severa en la escena del accidente, con una evaluación adecuada, tratamiento y destino del transporte puede reducir el riesgo de una lesión secundaria. Los lineamientos para el tratamiento prehospitalario del TCE están basados en la evidencia y varían entre naciones. El tiempo de traslado al hospital es importante ya que se han identificado dos factores que predisponen el pronóstico del paciente con TCE: la atención que reciba y el tiempo que tarde en recibirla. El pronóstico de los pacientes mejora significativamente si estos son transportados a centros de atención hospitalaria que requieran de forma que se pueda minimizar el daño secundario.[56][7]
Oxigenación y manejo de la presión arterial
[editar]| Paciente | Ventilación normal | Hiperventilación |
|---|---|---|
| Adultos | 10 vpm | 20 vpm |
| Niños | 20 vpm | 30 vpm |
| Infantes | 25 vpm | 35 vpm |
La intubación endotraqueal ha demostrado disminuir la mortalidad del 36% al 26% en pacientes con TCE y del 50% al 23% específicamente para pacientes con TCE grave.[57] En ausencia de signos de herniación cerebral, después de la intubación endotraqueal debería aplicarse asistencia ventilatoria de acuerdo a la tabla hasta que una gasometría arterial pueda determinar una frecuencia respiratoria más sencilla[7]
El shock debe prevenirse, diagnosticarse rápidamente y tratarse oportunamente. La causa más común de shock después de un TCE es la hemorragia, el tratamiento más efectivo para restaurar la presión sanguínea es la administración de soluciones intravasculares. El protocolo para resucitación de adultos indican la infusión rápida de 2 litros de solución Ringer-lactato o solución fisiológica como un cristaloide inicial en forma de bolo,[55] Algunos estudios han mostrado que el uso de solución hipertónica en lugar de la solución cristaloide muestra mayor aumento en la presión sistólica y supervivencia de pacientes con resucitación después de un TCE (especialmente en pacientes con ECG<9); aunado a que el uso de solución salina hipertónica y Dextran duplica la supervivencia de estos pacientes en comparación con los que reciben solución fisiológica. Además, la solución hipertónica podría disminuir la PIC en pacientes con hipertensión intracraneal.[58] Sin embargo, existe evidencia de que la pronta restauración de la presión arterial puede empeorar el resultado en lesiones penetrantes torácicas.[59][7]
Hiperventilación
[editar]La hiperventilación puede disminuir el aumento agudo de la PIC por inducción de la vasoconstricción cerebral por hipocapnia, que disminuye el flujo sanguíneo cerebral. Debido a su mecanismo de acción rápido el médico puede administrarlo como profilaxis en pacientes comatosos para prevenir el aumento potencial de la PIC,[60] sin embargo, no hay evidencia de que la hiperventilación mejore la evolución del paciente, además, durante las primeras horas después del TCE el flujo sanguíneo está disminuido y esta disminución puede exacerbarse por la vasoconstricción hipocápnica.[61] Por esta razón, el uso de hiperventilación sostenida como profilaxis no está recomendado ya que también retarda la recuperación,[62] pero la hiperventilación transitoria cobra utilidad si el paciente muestra signos de herniación cerebral (midriasis, anisocoria, pupilas no reactivas a la luz, respuesta motora extensora o ausencia del movimiento a estímulos dolorosos), una vez solucionada la hipoxia y la hipotensión; en este caso se utilizan los valores de la tabla hasta que se disponga de una gasometría arterial.[7]
Tratamiento hospitalario
[editar]La observación del paciente debe realizarse y anotarse cada media hora hasta que se alcance un puntaje de 15 en la escala de coma de Glasgow.[6] Una vez que se alcance, deberá registrarse como mínimo cada hora.[6]
La prioridad de todo paciente en el departamento de urgencias es la realización del ABC: estabilización de la vía Aérea, ventilación (del inglés Breath) y circulación antes de otras lesiones.[55] Las lesiones extraneurológicas que comprometen la vida como lo son: Neumotorax a tensión, tamponamiento cardiaco, lesiones vasculares que lleven al choque hipovolémico y similares tienen prioridad de resolución sobre el daño neurológico[13]
En todos los pacientes debe asumirse que el estómago se encuentra lleno. Es importante la colocación de una sonda nasogástrica para poder vaciarlo y evitar complicaciones. Debe recordarse que está contraindicado el uso de esta sonda cuando hay lesiones en el macizo facial y fractura de la base del cráneo ya que esta puede entrar en la bóveda craneana. En esta situación se utiliza la sonda orogástrica.[13]
Neurocirugía
[editar]Los pacientes con TCE deben ser examinados con TAC en busca de masas anormales como hematomas que puedan ser drenados. Si es posible, los hematomas del parénquima (en las regiones frontal y temporal) deben removerse con fines profilácticos cuando exista hipertensión intracraneal (HIC) persistente. Se ha estimado que sólo una tercera parte de los pacientes con TCE grave requieren craneotomía. Los hematomas subdurales agudos evacuados 4h después de la lesión tienen una mortalidad de 90%, si se evacuan antes de este tiempo la tasa de mortalidad baja a 30%,[63] y si se evacua dentro de las dos horas de la lesión existe una disminución de la mortalidad del 70%.[64][7]
Monitorización de la presión intracraneal
[editar]El aumento de la presión intracraneal puede causar una disminución de la perfusión cerebral y reforzar el daño secundario lo que hace de la PIC un objetivo principal del tratamiento del TCE. Los pacientes con TCE grave y anormalidades en TAC tienen más del 50% de probabilidades de presentar Hipertensión intracraneal; otros factores de riesgo predisponentes son: edad > 40 años, motricidad unilateral, presión arterial sistólica < 90 mmHg. Dado que existe una alta probabilidad de hipertensión intracraneal en estos pacientes, el control de la presión intracraneal se recomienda para dirigir las pruebas específicas de diagnóstico y tratamiento para mantener la perfusión cerebral y también para dar información sobre el pronóstico.[7]
El rango normal de la presión intracraneal es 0-10 mmHg. 20-25 mmHg es el límite superior de lo normal en el que debe iniciar el tratamiento (debe tenerse en cuenta que este es un límite superior, y muchos investigadores utilizan 15 mmHg como umbral para iniciar el tratamiento). Para monitorizar la PIC, el método más preciso y rentable es colocar un catéter dentro de los ventrículos además de que funciona para drenar el LCR y disminuir la PIC. Por otro lado, los riesgos de este procedimiento son la colonización bacteriana (6%) y la hemorragia significativa (menos del 1%),[65] que representan complicaciones con consecuencias a largo plazo. No se recomienda medir la PIC en el espacio epidural, subdural o subaracnoideo ya que no son exactos.[7]
Manejo de la presión de perfusión cerebral
[editar]La presión de perfusión cerebral (PPC) se define como la diferencia entre la presión arterial media y la presión intracraneal. Si la presión de perfusión cerebral se mantiene por encima de 70 mmHg, la mortalidad puede reducirse de forma significativa en pacientes con TCE.[7]
Antes de cualquier tipo de modificación de la PPC, el clínico debe de asegurarse de la existencia de un volumen normal sanguíneo (logrado mediante la medición de una presión venosa central entre 5-10 mmHg). La hipervolemia y el balance positivo de líquidos aumentan el riesgo de complicaciones pulmonares en pacientes que reciben un tratamiento vasopresor para mantener la PPC. Pueden usarse los agonistas α adrenérgicos como noradrenalina cuando la PPC cae a < 70 mmHg para aumentar la PAM y por consecuencia la PPC.[66]
Tratamientos para disminuir la presión intracraneal
[editar]La terapéutica se enfoca en la reducción de la PIC cuando esta es superior a 20 mmHg y el mantenimiento de la presión arterial media encima de 90 mmHg.[7] Como una medida preventiva al aumento de la presión intracraneal se recomienda tratar el dolor (por ejemplo, con la inmovilización de fracturas) ya que este tiende a aumentar la PIC.[6][67] El tratamiento de elección para disminuir la presión intracraneal (PIC) es el drenaje continuo de LCR. La hipertensión intracraneal persistente (PIC > 25 mmHg) requiere hiperventilación leve y el uso de diuréticos con sus respectivos riesgos, vasoconstricción hipocápnica e hipovolemia. En este caso podría considerarse útil repetir la TAC para buscar lesiones expansivas y un pruebas de coagulación.[7][68]
Si la HIC es persistente, puede usarse manitol. Este agente es efectivo para reducir la PIC en pacientes con TCE. La dosis efectiva de este medicamento es de 0.25 a 1 g/kg vía intravenosa. Los bolos intermitentes suelen ser más efectivos que una infusión continua, debe vigilarse que la osmolaridad sérica no supere los 320 mmol/L. Si la PIC baja de 20 mmHg estas terapias pueden ser retiradas con cuidado.[6]
En caso de que la HIC no se resuelva con métodos médicos o quirúrgicos se puede considerar el utilizar la administración masiva de barbitúricos en pacientes hemodinámicamente estables dependiendo de la relación costo/beneficio. La administración profiláctica de barbitúricos no muestra beneficio alguno y puede ser peligroso.[69] La dosis de este tratamiento es 10 mg/kg durante 30 min o 5 g/kg/h por 3 horas y dosis de mantenimiento de 1 mg/kg/h.[69][6]
El último enfoque terapéutico consiste en una craneotomía descompresiva para la HIC persistente-progresiva, en esta, una parte del cráneo es removida y la duramadre es abierta para permitir la expansión cerebral sin aumento de la presión, esta técnica ha tenido grandes resultados pero también conlleva graves complicaciones.[70]
Terapéutica nutricional
[editar]Los pacientes con TCE deben superar los insultos crentrales y sistémicos. Los insultos sistémicos incluyen un estado de hipermetabolismo, hipercatabolismo, respuesta de fase aguda, inmunodepresión, hipoglucemia/hiperglucemia, aumento en las citocinas[25] y hormonas.
Los objetivos de la terapéutica nutricional es lograr un entorno óptimo de recuperación cerebral y prevenir la lesión axonal secundaria. Se prefiere la nutrición enteral en duodeno ya que es la mejor tolerada. La nutrición parenteral es segura pero se restringe cuando la nutrición enteral sea imposible.[3]
Criterios de alta hospitalaria
[editar]Entre los criterios de alta hospitalaria se encuentran:[9]
- La ausencia de signos de alerta durante un periodo de observación de al menos 24 horas.
- TAC sin lesiones aparentes
- Posibilidad de que el paciente sea vigilado por un familiar y pueda trasladarlo al hospital en caso de que sea necesario.
Pronóstico
[editar]La localización anatómica de la lesión y la capacidad limitada del encéfalo para la reparación funcional son los principales determinantes de las consecuencias el traumatismo.[14] Más del 85% de los pacientes con calificaciones de Glasgow inferiores a 5 fallece en las primeras 24 h. No obstante, varios pacientes con calificaciones ligeramente más elevadas y con mejor pronóstico inicial sobreviven. Esto indica que está justificado ofrecer el tratamiento intensivo en la mayoría de los pacientes. El TCE tiene mejores desenlaces en personas menores de 20 años, especialmente los niños (la recuperación satisfactoria de TCE grave en niños es del 55% contra 21% en adultos). Los signos de mal pronóstico en esta enfermedad son la edad avanzada, la hipertensión intracraneal, la hipoxia, la hipotensión temprana y los signos de herniación cerebral.[12] La presión intracraneal es de pronóstico si se examina el tiempo que estuvo con valores superiores a 20 mmHg.[7]
La respuesta fisiopatológica del cerebro al traumatismo varía con la edad, con una marcada vulnerabilidad y una respuesta desfavorable a los insultos en el cerebro del anciano comparado con el cerebro del adulto joven.[71] Por parte de la respuesta pupilar y los movimientos oculares, la falta de reactividad de la pupila a la luz o la presencia de anisocoria se asocian con mal pronóstico. Los pacientes con una pupila arreactiva tienen un 54% más de probabilidades de morir y los que tienen ambas pupilas arreactivas, un 90%[71] Se han reportado estudios acerca de pacientes que presentan movimientos sacádicos, movimientos oculomotores afectados, perdida de los reflejos tectales y alteraciones neuropsicológicas a un año después del TCE.[17][72][73]
A continuación se presentan algunas complicaciones y patologías derivadas de un TCE.
Infecciones
[editar]Las infecciones tras la lesión craneal, ya sean extracraneales y craneales, por ejemplo infección en heridas, abscesos subgaleales y osteomielitis; o intracraneales, como meningitis, se asocian con incrementos marcados en mortalidad. La fuente de microorganismos usualmente es la microbiota de la piel, como Staphylococcus aureus.[3] La meningitis en el TCE puede ser postraumática o postoperatoria, o tras la colocación de catéteres y otras derivaciones intracraneales. La causa más común de meningitis tras un TCC es una infección por Streptococcus pneumoniae y en un TCP por bacilos gram-negativos y Staphylococcus.[3][30]
Síndrome de segundo impacto
[editar]En casos graves, puede desarrollar coma rápidamente después de una segunda lesión, a menudo en cuestión de minutos. Los mecanismos exactos por los cuales se produce el síndrome del segundo no se conocen, pero se postula que la lesión adicional conduce a una exacerbación de la autorregulación ya deteriorada cerebral, edema cerebral difuso, y la hipertensión intracraneal. Afortunadamente, el síndrome del segundo impacto es poco común en su forma más severa. Cuando esto ocurre presenta hasta el 50% de mortalidad.[8][17]
Signos de maltrato infantil
[editar]El síndrome del niño sacudido es una tríada de síntomas: hematoma subdural, hemorragia retiniana, y el edema cerebral. En consonancia con conocimiento médico actual, se infiere el abuso infantil por sacudidas intencionales. En la mayoría de los casos no hay signos visibles de trauma externo.[74][75]
Otro síndrome igual de importante es el síndrome del niño golpeado. Este término se aplica en general a los niños que presentan lesiones repetidas y graves en la piel, el aparato esquelético o el sistema nervioso. Incluye a niños con fracturas múltiples producidas en distintas fechas, traumatismo craneoencefálico y traumatismo visceral grave, con indicios de un castigo repetido. Los casos tienen una mortalidad elevada pero tienen una baja incidencia.[76]
Convulsiones
[editar]Aunque hay pruebas suficientes para apoyar una relación causal entre el TCE moderado o grave y el desarrollo de las convulsiones no provocadas, la evidencia es limitada para una asociación entre convulsiones y TCE leve.[77] La probabilidad de desarrollar convulsiones después de un TCE de cualquier gravedad es 3.6 veces mayor. Con un TCE moderado la probabilidad es 2.9 veces mayor. Después de un TCE grave, la probabilidad aumenta 17 veces.[17][78][79]
Si ocurren dentro de los primeros 7 días tras la lesión, las convulsiones postraumáticas se designan como precoces, y tardías si ocurren después de una semana. Se ha visto que el tratamiento con fenitoina iniciado con una carga directa intravenosa tan pronto como se ha sufrido la lesión puede evitar las crisis postraumáticas precoces.[80]
Trastornos auditivos y del equilibrio
[editar]El oído es el órgano sensorial que con más frecuencia se daña en estos casos, especialmente a causa de las fracturas de cráneo. Si bien lo primordial es mantener con vida al paciente, las secuelas vestíbulo cocleares que permanecen una vez pasado el tratamiento intensivo inicial, deben ser diagnosticadas y rehabilitadas pues dejan una incapacidad que afecta considerablemente la calidad de vida de estos pacientes.[81]
En un estudio de pacientes con antecedentes de trauma craneal y problemas auditivos se encontró la presencia de hemotímpano y perforación timpánica, así como la presencia de alteraciones en los movimientos sacádicos.[81]
Profilaxis
[editar]
Dado que la principal causa de lesión cerebral traumática son los accidentes de vehículos, la prevención o la mejora de sus consecuencias pueden reducir la incidencia y la gravedad de la lesión cerebral traumática. En los accidentes, el daño puede reducirse por el uso del cinturón de seguridad, asientos de seguridad para niños, cascos de motocicleta, el uso de barras antivuelco y bolsas de aire. Los programas de educación existentes para reducir el número de accidentes. Además, los cambios en las políticas públicas y leyes de seguridad se pueden realizar, los cuales incluyen los límites de velocidad, cinturón de seguridad y las leyes del casco, y las prácticas de ingeniería de carreteras.[46]
Los cambios en la práctica de deportes también han sido discutidos. Un aumento en el uso de cascos puede haber reducido la incidencia del TCE en los jugadores. Las caídas pueden evitarse mediante la instalación de barras de apoyo en los baños y pasamanos en las escaleras, la eliminación de los objetos que puedan causar tropiezos, como alfombras, o la instalación de rejas en las ventanas y puertas de seguridad en la parte superior e inferior de las escaleras cerca de los niños de corta edad. Los parques con superficies de absorción de golpes, mantillo o arena también pueden prevenir lesiones en la cabeza.[82] La prevención del abuso infantil es otra táctica, existen programas para prevenir el síndrome del bebé sacudido, realizando programas educativos que informen a los adultos sobre el peligro potencial de sacudir a los niños.[74] Otra medida es la seguridad de las armas, que incluye el mantenimiento de armas de fuego descargadas y bajo llave.[83][46]
Medidas de prevención en el TCE
[editar]Es necesario considerar los siguientes consejos para evitar sufrir un lesión cerebral.
- Es indispensable el uso del cinturón de seguridad al utilizar un automóvil y en el caso de usar motocicletas es requerido el uso del casco.
- Cuando se conduzca con niños menores es necesario utilizar sillas seguridad adecuadas considerando su edad, tamaño y estatura.
- No conducir en estado de ebriedad o con la influencia de drogas.
- Al practicar un deporte(ciclismo, patinaje, etc) no olvidarse de usar casco.
Dentro del hogar
- Utilizar escalerilla con barandillas para alcanzar objetos elevados.
- Utilizar barreras de seguridad en accesos a escaleras cuando hay niños.
- Adecuar el baño con pisos antiderrapantes y pasamanos.
Véase también
[editar]- Traumatismo
- Concusión (medicina)
- Electroencefalografía
- Trauma Raquimedular
- Daño cerebral adquirido
- Contusión cerebral
- Escala Glasgow
- Rehabilitación neuropsicológica
- Epilepsia
- Criterio de lesión encefálica
- Casco de combate
Bibliografía
[editar]- F. Murillo; A. Catalán; M. A. Muñoz (2002). «Capítulo 50:Traumatismo craneoencefálico» (e-book). En Luis M. Torres, ed. Tratado de cuidados críticos y emergencias. 2. España: ARÁN. p. 1595. ISBN 84-95913-04-6. Obra completa:ISBN 84-95913-02-X. Consultado el 4 de febrero de 2012.
- Graham, D.I.; Adams, J.H.; Gennarelli, T.A. (1993). «Pathology of brain damage». En Cooper, P.R., ed. Head Injury (en inglés). Baltimore: Williams and Wilkins. pp. 91-113. ISBN 6840559
|isbn=incorrecto (ayuda). - Bradley: Neurology in Clinical Practice (en inglés), 5th ed.; Capítulo 54B - Trauma of the Nervous System Copyright © 2008 Butterworth-Heinemann, An Imprint of Elsevier ISBN 978-0-7506-7525-3
- Arlinghaus KA, Shoaib AM, Price TRP (2005). «Neuropsychiatric assessment». En Silver JM, McAllister TW, Yudofsky SC., ed. Textbook Of Traumatic Brain Injury (en inglés). Washington D. C.: American Psychiatric Association. pp. 63–65. ISBN 1-58562-105-6.
Referencias
[editar]- Para más información, verificar la validez y las fuentes del artículo se anexa la siguiente lista de referencias
Todas las ligas externas, PMID, DOI e ISBN han sido revisadas el 26 de diciembre de 2011
- ↑ Rehman T, Ali R, Tawil I, Yonas H (2008). «Rapid progression of traumatic bifrontal contusions to transtentorial herniation: A case report». Cases journal (en inglés) 1 (1): 203. PMC 2566562. PMID 18831756. doi:10.1186/1757-1626-1-203.
- ↑ a b c d e Menon, David K; Schwab, Karen. (November de 2010). «Position Statement: Definition of Traumatic Brain Injury». Arch Phys Med Rehabil (en inglés) 91 (11): 1637-1640. PMID 21044706. doi:10.1016/j.apmr.2010.05.017. Consultado el 11 de febrero de 2011. (requiere suscripción).
- ↑ a b c d e f g h i j k l m F. Murillo; A. Catalán; M. A. Muñoz (2002). «Capítulo 50:Traumatismo craneoencefálico» (E-book). En Luis M. Torres, ed. Tratado de cuidados críticos y emergencias. 2. España: ARÁN. p. 1595. ISBN 84-95913-04-6. Obra completa:ISBN 84-95913-02-X. Consultado el 4 de febrero de 2012.
- ↑ a b Gilli Miner M; Murillo Cabezas F; Perrea Milla E. (1998). «Epidemiología y prevención de los traumatismos.». En Martínez Navarro F; Antó JM; Casttellanos PL et al., eds. Salud Pública. Madrid: Mc-Graw Hill Interamericana. pp. 614-631.
- ↑ a b c d e f g h i j k l m n Bárcena-Orbe A; Rodríguez-Arias CA; Rivero-Martín B; Mestre-Moreiro C; Calvo-Pérez JC; Molina-Foncea AF; Cañizal-García JM; Casado-Gómez J. (2006). «Revisión del traumatismo craneoencefálico.». Neurocirugía 2006 (17): 495-518. PMID 17242838. Archivado desde el original el 31 de octubre de 2013. Consultado el 26 de diciembre de 2011.
- ↑ a b c d e f g h CENETEC SSA-016-08 Guía de práctica clínica: Manejo del traumatismo craneoencefálico en el adulto en el primer nivel de atención. Archivado el 7 de octubre de 2010 en Wayback Machine. (Evidencias y recomendaciones) Secretaría de Salud [México]. Consejo de salubridad general Actualización ABR 8 2010.
- ↑ a b c d e f g h i j k l m n ñ o p q r s t u v w Ghajar, Jamshid. (2000). «Traumatic brain injury.». Lancet (en inglés) 2000 (356): 923-29. PMID 11036909. doi:10.1016/S0140-6736(00)02689-1. Archivado desde el original el 15 de diciembre de 2011. Consultado el 26-dic-2011. (requiere suscripción).
- ↑ a b c d e f g h i j k l m n ñ Ling, Geoffrey (May de 2008). «Marshall, Scott. Management of Traumatic Brain Injury in the Intensive Unit Care». Neurol Clin. 26 (2.). Consultado el 26 de diciembre de 2011.
- ↑ a b c d e f g CENETEC SSA-016-08 Guía de práctica clínica: Manejo del traumatismo craneoencefálico en el adulto en el primer nivel de atención. Archivado el 7 de octubre de 2010 en Wayback Machine. (Guía de referencia rápida) Secretaría de Salud [México]. Consejo de salubridad general Actualización ABR 8 2010.
- ↑ Graham, D.I.; Adams, J.H.; Gennarelli, T.A. (1993). «Pathology of brain damage». En Cooper, P.R., ed. Head Injury (en inglés). Baltimore: Williams and Wilkins. pp. 91-113. ISBN 6840559
|isbn=incorrecto (ayuda). - ↑ «A revision of the Trauma Score.». scholar.google.com. Consultado el 14 de noviembre de 2021.
- ↑ a b Alan H. Ropper Concusión y otras lesiones craneoencefálicas en Fauci, Braunwald. Harrison: principios de medicina interna 17 Ed. McGrawHill ISBN 13:978-970-10-6788-8
- ↑ a b c d e f Walter Videtta, Gustavo G. Domeniconi. «Capítulo 88:Traumatismo Encefalocraneano». En Alberto J Machado; Silvio L Aguilera, eds. Emergencias (1a edición). Argentina: Edimed:Sociedad Argentina de Urgencias. pp. 624-630. ISBN 978-987-24275-5-9.
- ↑ a b c d Matthew P. Frosch; Douglas C. Anthony; Nelson Fausto; Jon C. Aster (2010). «Sistema nervioso central». Escrito en Estados Unidos. En Vinay Kumar; Abul K. Abbas, eds. Robbins y Cotran. Patología estructural y funcional (Octava edición edición). España: Elsevier:Masson-Doyma. pp. 1279-1334. ISBN 978-84-8086-660-6. Edición original ISBN 978-1-4160-3121-5.
- ↑ a b c d e f g h i j k l m n Bradley: Neurology in Clinical Practice (en inglés), 5th ed.; Capítulo 54B - Trauma of the Nervous System Copyright © 2008 Butterworth-Heinemann, An Imprint of Elsevier ISBN 978-0-7506-7525-3
- ↑ National Center for Injury Prevention and Control (2003). «Report to congress on mild traumatic brain injury in the United States: Steps to prevent a serious public health problem» [Reporte al congreso de Traumatismo Craneoencefálico leve en los Estados Unidos: Pasos para prevenir un problema serio de salud pública] (PDF). Centers for Disease Control and Prevention (en inglés). Atlanta, GA. Archivado desde el original el 28 de febrero de 2008. Consultado el 19 de enero de 2008.
- ↑ a b c d e f g h Blyth, Brian; Bazarian Jeffrey. (2010 Ago volumen= 28). «Traumatic alterations in consciousness: Traumatic Brain Injury». Emerg Med Clin N Am (en inglés) (3): 571-594. PMC 2923650. PMID 20709244. doi:10.1016/j.emc.2010.03.003.
- ↑ Muñana-Rodríguez, J. E.; Ramírez-Elías, A. (2014). «Escala de coma de Glasgow: origen, análisis y uso apropiado». Enfermería Universitaria (Universidad Nacional Autónoma de México) 11 (1): 24-35. ISSN 1665-7063. Consultado el 20 de mayo de 2017.
- ↑ P.S. Marchio; I.J. Previgliano; C.E. Goldini; F. Murillo-Cabezas (enero de 2006). «Traumatismo craneoencefálico en la ciudad de Buenos Aires: estudio epidemiológico-prospectivo de base poblacional» (pdf). Neurocirugía (España) 17 (1): 14-22. ISSN 1130-1473. PMID 16565777. Archivado desde el original el 25 de abril de 2015. Consultado el 1 de enero de 2012.
- ↑ Alted López Emilio; Bermejo Aznárez Susana; Chico Fernández Mario (enero de 2009). «Actualizaciones en el manejo del traumatismo craneoencefálico grave» (pdf). Med. Intensiva [revista en la Internet]. (España) 33 (1): 16-30. ISSN 0210-5691. Archivado desde el original el 26 de junio de 2013. Consultado el 31-12-11.
- ↑ a b c Orient-López F, Sevilla-Hernández E, Guevara-Espinosa D, Terré-Boliart R, Ramón-Rona S, Bernabeu-Guitart M. Functional outcome at discharge of patients with severe traumatic brain injury admitted to a brain damage unit. Rev Neurol 2004;39 (10):901-906 ISSN 0210-0010 PubMed
- ↑ Quintanal Cordero Nelson, Felipe Morán Armando, Tápanes Domínguez Alejandro, Rodríguez de la Paz Norbery, Cañizares Marrero Cecilia, Prince López José. Traumatismo craneoencefálico: estudio de cinco años. Rev Cub Med Mil [revista en la Internet]. 2006 Jun [citado 2012 Feb 18]; 35(2):. Disponible en: http://scielo.sld.cu/scielo.php?script=sci_arttext&pid=S0138-65572006000200003&lng=es.
- ↑ University of Maryland Medical Center. «Traumatismo craneal». Archivado desde el original el 8 de enero de 2012. Consultado el 18 de febrero de 2012.
- ↑ Foulkes, M.A., Eisenberg, H.M., Jane, J.A., Marmarou, A., Marshall, L.F. (1991). «The traumatic coma data bank: design, methods, and baseline characteristics.». J Neurosurg (en inglés) 1991 (M75): S8-S13. doi:10.3171/sup.1991.75.1s.00s8.
- ↑ a b Philip F Stahela; Maria C Morganti-Kossmannb; Thomas Kossmanna (julio de 1998). «The role of the complement system in traumatic brain injury» [El papel del sistema de complemento en el traumatismo craneoencefálico] (PDF). Escrito en Estados Unidos. Brain Research Reviews (en inglés) (Suiza: Elsevier, publicado el 1998-07-01) 27 (3): 243-256. ISSN 0165-0173. PMID 9729408. doi:10.1016/S0165-0173(98)00015-0. Consultado el 5 de febrero de 2012. (requiere suscripción).
- ↑ Lucian Stefan Mihailescu (junio de 2005). «Capítulo 5: Propiedades fundamentales del miocardio». Escrito en México. En René Drucker Colín, ed. Fisiología médica. México: El manual moderno (publicado el junio 2005). pp. 87-102. ISBN 970-729-069-2. OCLC 638925423.
- ↑ Sakamoto, A., Ogawa, R., Ohnishi, T., Ohnishi, S.T. (1995). Trapping of oxygen free radicals during brain ischemia and reperfusion. En Ohnishi, S.T., Ohnishi, T., (eds.), ed. «Central Nervous System Trauma.». Research Techniques (en inglés) (Boca Raton, Florida: CRC Press Inc): 445-453.
- ↑ Maset, A.L.; Marmarou, A.; Ward, J.D.; Choi, S.; Lutz, H.A.; Brooks, D.; Moulton, R.J.; DeSalles, A.; Muizelaar, J.P.; Turner, H. (1987). «Pressure-volume index in head injury.». J Neurosurg (en inglés) (67): 832-840. PMID 3681422. doi:10.3171/jns.1987.67.6.0832.
- ↑ North, B., Reilly, P.: Raised intracranial pressure. -A clinical guide. Oxford, Heinemann Medical Books, 1990. ISBN 043300102X 9780433001027
- ↑ a b c d Kumate, Jesús; Gutiérrez, Gonzalo; Muñoz, Onofre; Santos, Ignacio; Solórzano Fontino; Miranda Guadalupe (2008). «Capítulo 2: Microbiota normal». Infectología Clínica Kumate-Gutiérrez (17a edición). México: Méndez Editores (publicado el 2009). pp. 13-21. ISBN 968-5328-77-3. OCLC 728653050.
- ↑ Sánchez-Molina, D. «Mechanical Behavior of Blood Vessels: Elastic and Viscoelastic Contributions». Biology, 10(9) (en ingés): 831. Consultado el 10 de agosto de 2022.
- ↑ García-Vilana, S. «Injury metrics for assessing the risk of acute subdural hematoma in traumatic events». IJERP (en ingés): 13296. Consultado el 10 de agosto de 2022.
- ↑ Arlinghaus KA, Shoaib AM, Price TRP (2005). «Neuropsychiatric assessment». En Silver JM, McAllister TW, Yudofsky SC., ed. Textbook Of Traumatic Brain Injury (en inglés). Washington D. C.: American Psychiatric Association. pp. 63–65. ISBN 1-58562-105-6.
- ↑ Hannay HJ, Howieson DB, Loring DW, Fischer JS, Lezak MD (2004). «Neuropathology for neuropsychologists». En Lezak MD, Howieson DB, Loring DW, ed. Neuropsychological Assessment. (en inglés) (Oxford [Oxfordshire]: Oxford University Press). pp. 158–62. ISBN 0-19-511121-4..
- ↑ a b c d e «NINDS Traumatic Brain Injury Information Page» (en inglés). National Institute of Neurological Disorders and Stroke. 15 de septiembre de 2008. Archivado desde el original el 3 de diciembre de 2016. Consultado el 27 de octubre de 2008.
- ↑ Kushner D (1998). «Mild traumatic brain injury: Toward understanding manifestations and treatment». Archives of Internal Medicine (en inglés) 158 (15): 1617-24. PMID 9701095. doi:10.1001/archinte.158.15.1617. Archivado desde el original el 14 de mayo de 2008.
- ↑ McDonald, S.; Flanagan, S., Rollins, J., & Kinch, J (2003). «TASIT: A new clinical tool for assessing social perception after traumatic brain injury.». Journal of Head Trauma Rehabilitation (en inglés) 18 (3): 219-238. PMID 12802165.
- ↑ Stone, V.E.; Baron-Cohen, S., & Knight, R.T. (1998). «Frontal lobe contributions to theory of mind.». Journal of Cognitive Neuroscience (en inglés) 10 (5): 640-656. PMID 9802997. doi:10.1162/089892998562942.
- ↑ Kim, E. (2002). «Agitation, aggression, and disinhibition syndromes after traumatic brain injury.». NeuroRehabilitation (en inglés) 17 (4): 297-310. PMID 12547978.
- ↑ Busch, R. M.; McBride, A., Curtiss, G., & Vanderploeg, R. D. (2005). «The components of executive functioning in traumatic brain injury.». Journal of Clinical and Experimental Neuropsychology (en inglés) 27 (8): 1022-1032. PMID 16207623. doi:10.1080/13803390490919263.
- ↑ a b Ponsford, J.; K. Draper, and M. Schonberger (2008). «Functional outcome 10 years after traumatic brain injury: its relationship with demographic, injury severity, and cognitive and emotional status.». Journal of the International Neuropsychological Society (en inglés) 14 (2): 233-242. PMID 18282321. doi:10.1017/S1355617708080272.
- ↑ Williams C, Wood RL (March de 2010). «Alexithymia and emotional empathy following traumatic brain injury». J Clin Exp Neuropsychol (en inglés) 32 (3): 259-67. PMID 19548166. doi:10.1080/13803390902976940.
- ↑ Milders, M.; Fuchs, S., & Crawford, J. R. (2003). «Neuropsychological impairments and changes in emotional and social behaviour following severe traumatic brain injury.». Journal of Clinical & Experimental Neuropsychology (en inglés) 25 (2): 157-172. doi:10.1076/jcen.25.2.157.13642.
- ↑ Ownsworth, T.; Fleming, J. (2005). «The relative importance of metacognitive skills, emotional status, and executive function in psychosocial adjustment following acquired brain injury.». Journal of Head Trauma Rehabilitation (en inglés) 20 (4): 315-332. PMID 16030439. doi:10.1097/00001199-200507000-00004.
- ↑ Dahlberg, C.A.; Cusick CP, Hawley LA, Newman JK, Morey CE, Harrison-Felix CL, & Whiteneck GG. (2007). «Treatment efficacy of social communication skills training after traumatic brain injury: A randomized treatment and deferred treatment controlled trial.». Archives of Physical Medicine & Rehabilitation (en inglés) 88 (12): 1561-1573. PMID 18047870. doi:10.1016/j.apmr.2007.07.033.
- ↑ a b c Wikipedia contributors. "Traumatic brain injury".(en inglés) Wikipedia, The Free Encyclopedia. Wikipedia, The Free Encyclopedia, 11 Dic. 2011. Web. 26 Dec. 2011. (Véase licencia de traducción en la página de discusión).
- ↑ a b Salomone JP, Frame SB (2004). «Prehospital care». En Moore EJ, Feliciano DV, Mattox KL., ed. Trauma (en inglés). New York: McGraw-Hill Medical Pub. Division. pp. 117-8. ISBN 0-07-137069-2. Consultado el 26 de diciembre de 2011.
- ↑ Parikh S, Koch M, Narayan RK (2007). «Traumatic brain injury». International Anesthesiology Clinics (en inglés) 45 (3): 119-35. PMID 17622833. doi:10.1097/AIA.0b013e318078cfe7. Consultado el 26-12-11. (requiere suscripción).
- ↑ Stein SC, Ross SE. (1990). «The value of computed tomographic scans in patients with low-risk head injuries.». Neurosurgery (en inglés) 26 (4): 638-40. PMID 2330085. Archivado desde el original el desconocida. Consultado el 26 de diciembre de 2011.
- ↑ Jeret JS, Mandell M, Anziska B, et al. (1993). «Clinical predictors of abnormality disclosed by computed tomography after mild head trauma». Neurosurgery (en inglés) 32 (1): 9-15. PMID 8367061.
- ↑ Mittl RL, Grossman RI, Hiehle JF, et al. (1994). «Prevalence of MR evidence of diffuse axonal injury in patients with mild head injury and normal head CT findings». AJNR Am J Neuroradiol (en inglés) 15 (8): 1583-9. PMID 7985582. Consultado el 26 de diciembre de 2011.
- ↑ a b c d e f Mayo Clinic Staff (15-dic-2011). «Head trauma:First Aid» [Trauma craneal:Primeros auxilios]. Health Information (en inglés). Consultado el 18 de febrero de 2012.
- ↑ a b Cruz Roja Británica (15-dic-2011). «Questions and ansewers in head injury» [Preguntas y respuestas en el trauma craneal]. Primeros auxilios de todos los dias (en inglés). Consultado el 18 de febrero de 2012.
- ↑ a b c d e f g h Jacob L. Heller, David Zieve. (1-dic-2011). «Traumatismo craneal» (HTML). MedlinePlus enciclopedia médica. Estados Unidos. Consultado el 18 de febrero de 2012. «Traducción por Dr.Tango».
- ↑ a b c American College of Surgeons. Advanced Trauma Life Support Instructor's Manual, American College of Surgeons, Chicago, Illinois (1996). (en inglés)
- ↑ ART Colohan, WM Alves and CR Gross, et al. Head injury mortality in two centers with different emergency medical services and intensive care. (en inglés) J Neurosurg, 71 (1989), pp. 202–207.PubMed
- ↑ RJ Winchell y DB Hoyt (1997). «Endotracheal intubation in the field improves survival in patients with severe head injury». Arch Surg (en inglés) 132: 592-597. PMID 9197850.
- ↑ CE Wade, JJ Grady and GC Kramer, et al. (1997). «Individual patient cohort analysis of the efficacy of hypertonic saline/dextran in patients with traumatic brain injury and hypotension.». J Trauma (en inglés) 42: 561-565. PMID 9191698.
- ↑ WH Bickell, MJ Wall and PE Pepe, et al. «Immediate versus delayed fluid resuscitation for hypotensive patients with penetrating torso injuries» (PDF). N Engl J Med (en inglés) 331 (1994): 1105-1109. doi:10.1056/NEJM199410273311701.
- ↑ Brain Trauma Foundation (2000). «Guidelines for the prehospital management of traumatic brain injury» (en inglés). New York: Brain Trauma Foundation. Consultado el 26 de diciembre de 2011.
- ↑ GJ Bouma, JP Muizelaa and SC Choi, et al (1990). «Cerebral circulation and metabolism after severe traumatic brain injury: the elusive role of ischemia» (pdf). J Neurosurg (en inglés) 73: 685-693. PMID 1919689. Consultado el 26-dic-2011.
- ↑ JP Muizelaar, A Marmarou and JD Ward, et al. Adverse effect of prolonged hyperventilation in patients with severe head injury: a randomized clinical trial(en inglés). J Neurosurg, 75 (1991), pp. 731–739.PubMed
- ↑ JM Seeling, DP Becker and JD Miller, et al. Traumatic acute subdural hematoma: major mortality reduction in comatose patients treated within four hours.(en inglés) N Engl J Med, 304 (1981), pp. 1511–1518.PubMeddoi 10.1056/NEJM198106183042503
- ↑ K Haselsberger, R Pucher and LM Auer, Prognosis after acute subdural or epidural hemorrhage.(en inglés) Acta Neurochir, 90 (1988), pp. 111–116.
- ↑ Brain Trauma Task Force, Management and prognosis of severe traumatic brain injury.(en inglés) J Neurotrauma, 17 (2000), pp. 451–553.
- ↑ CS Robertson, AB Valadka and JH Hannay, et al. Prevention of secondary ischemic insults after severe head injury.(en inglés) Grit Care Med, 27 (1999), pp. 2086–2095. PubMed
- ↑ NICE clinical guideline 4 – Head injury,(en inglés) 2003(Pp 13)
- ↑ N Juul, GF Morris and SB Marshall, et al. Intracranial hypertension and cerebral perfusion pressure: influence on neurological deterioration and outcome in severe head injury.(en inglés) J Neurosurg, 92 (2000), pp. 1–6.PubMed
- ↑ a b HM Eisenberg, RF Frankowski and CF Contant, et al. High dose barbiturate control of elevated intracranial pressure in patients with severe head injury.(en inglés) En caché J Neurosurg, 69 (1988), pp. 15–23. PubMed
- ↑ W Kleist-Welch Guerra, MR Gab and H Dietz, et al. Surgical decompression for traumatic brain swelling: indications and results. (en inglés) J Neurosurg, 90 (1999), pp. 187–196.PubMed doi /10.3171/jns.1999.90.2.0187
- ↑ a b G.R. Boto; P.A. Gómez; J. De la Cruz y R.D. Lobato (2004). «Factores pronósticos en el traumatismo craneoencefálico grave» (PDF). Neurocirugía (España: Sociedad Española de Neurocirugía) 2004 (15): 233-247. Consultado el 4 de febrero de 2012.
- ↑ Heitger MH, Jones RD, Dalrymple-Alford JC, et al. Motor deficits and recovery during the first year following mild closed head injury.(en inglés) Brain Inj 2006;20(8):807–24.doi 10.1080/02699050600676354 PubMed
- ↑ Heitger MH, Jones RD, Macleod AD, et al. Impaired eye movements in post-concussion syndrome indicate suboptimal brain function beyond the influence of depression, malingering or intellectual ability.(en inglés) En PDF Brain 2009;132(Pt 10):2850–70.PubMed doi 10.1093/brain/awp181
- ↑ a b Elovic E, Zafonte R (2005). Prevention. En Silver JM, McAllister TW, Yudofsky SC, ed. «Textbook of Traumatic Brain Injury». American Psychiatric Association (en inglés) (Washington D. C.). p. 740. ISBN 1-58562-105-6.
- ↑ American Academy of Pediatrics: Committee on Child Abuse and Neglect (July de 2001). «Shaken baby syndrome: Rotational cranial injuries. Technical report» [Síndrome del bebé sacudido: Daño craneal rotacional. Reporte técnico]. Pediatrics (en inglés) 108 (1): 206-10. PMID 11433079.
- ↑ OMS (2003). «CAPÍTULO 3:Maltrato y descuido de los menores por los padres u otras personas a cargo» (PDF). INFORME MUNDIAL SOBRE LA VIOLENCIA Y LA SALUD. de la editorial. ISBN 92-75-31588-4. Consultado el 18 de febrero de 2012. (requiere suscripción).
- ↑ Institute of Medicine (IOM). Gulf War and Health, vol. 7: Long-term consequences of traumatic brain injury.(en inglés) Washington D. C.: The National Academies Press; 2009.
- ↑ Annegers JF, Grabow JD, Kurland LT, et al. The incidence, causes, and secular trends of head trauma in Olmsted County, Minnesota, 1935-1974.(en inglés) Neurology 1980;30(9):912–9.PubMed
- ↑ Annegers JF, Hauser WA, Coan SP, et al. A population-based study of seizures after traumatic brain injuries. N Engl J Med 1998;338(1):20–4.PubMed
- ↑ Yuri Takeuchi. "CAPÍTULO VII Crisis convulsiva/estado de mal epiléptico" Archivado el 31 de octubre de 2013 en Wayback Machine. GUÍAS PARA MANEJO DE URGENCIAS. Unidad de Neurociencias, Fundación Clínica Valle de Lili
- ↑ a b Eulalia Alfonso Muñoz; Santiago Alfonso Muñoz; Madelín Montes de Oca Díaz (enero de 2005). «Importancia del estudio audiológico en los pacientes con trauma craneal». Revista Cubana de Cirugía [Revista en línea] (Cuba) 44 (1): 0-0. ISSN 0034-7493. Archivado desde el original el 31 de octubre de 2013. Consultado el 1-1-12.
- ↑ «Traumatic brain injury». Centers for Disease Control and Prevention, National Center for Injury Prevention and Control (en inglés). 2007. Consultado el 28 de octubre de 2008.
- ↑ Crooks CY, Zumsteg JM, Bell KR (November de 2007). «Traumatic brain injury: A review of practice management and recent advances». Physical Medicine and Rehabilitation Clinics of North America (en inglés) 18 (4): 681-710. PMID 17967360. doi:10.1016/j.pmr.2007.06.005.





